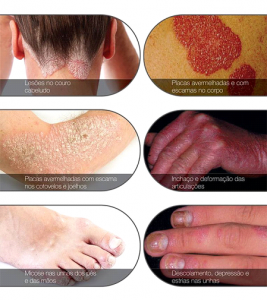
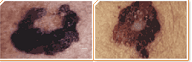
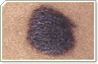
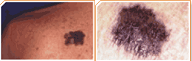
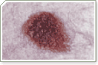
Dermatologia é uma especialização médica cuja área de conhecimento se concentra no diagnóstico, prevenção e tratamento de doenças e afecções relacionadas à pele, pelos, mucosas, cabelo e unhas. Reúne desde tratamentos para melhorar a qualidade de vida e a auto-estima de seus pacientes até tratamentos para câncer de pele, utilizando o que existe de mais moderno em terapêutica médica.
O acompanhamento médico de rotina é a melhor forma de manter a saúde e prevenir doenças. Por isso, a pele, maior órgão do corpo humano, não pode ser tratada de maneira superficial.
Dermatologia Clínica
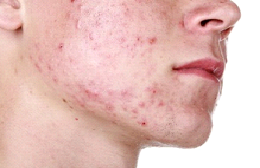
Acne
O QUE É?
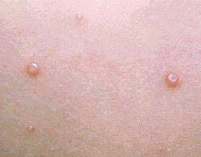
A acne é uma dermatose que provoca o surgimento de cravos, espinhas, cistos, caroços e cicatrizes. Não chamamos uma única espinha de acne, mas, sim, o conjunto dessas manifestações muito comuns na adolescência – estima-se que entre 35% e 90% dos jovens nessa faixa etária sofram do problema. Em menor proporção, a acne pode atingir também adultos – 1% da população masculina e 5% da população feminina. Entre as mulheres, a acne é mais frequente dos 14 aos 17 anos. Entre os homens, pode chegar um pouco mais tarde, com maior frequência entre os 16 e 19 anos. As formas mais graves da acne são mais comuns no sexo masculino e as mais persistentes, no feminino, devido, principalmente à alta frequência dos distúrbios endócrinos.
A acne se desenvolve quando os poros da nossa pele ficam obstruídos. Essa obstrução é causada pelo excesso de sebo, células mortas e bactérias nos folículos pilosebáceos. Nosso corpo produz mais sebo quando há aumento da atividade hormonal. É por isso que a acne é mais frequente em adolescentes e pessoas com distúrbios hormonais. Mulheres também podem ter acne no período da menstruação, devido à flutuação hormonal, ou quando atingem a menopausa.
As áreas em que a acne se manifesta com maior frequência são rosto, pescoço, busto, costas e ombros, nas quais a quantidade de glândulas sebáceas (responsáveis pela produção de sebo) é maior. Todas as formas de acne podem ser controladas, e, em alguns casos, o problema se resolve espontaneamente. É muito importante buscar tratamento, independentemente da idade do paciente. Quando a acne se manifesta de forma intensa, pode prejudicar a qualidade de vida e a autoestima.
SINTOMAS
Os sintomas variam de acordo com o tipo de acne, e incluem:
– Cravos pretos (comedões abertos): aparece quando o sebo e as células mortas obstruem os poros. Enquanto o poro fica fechado, a superfície permanece aberta. É o que confere a aparência de “cravos pretos”.
– Cravos Brancos (comedões fechados): O acúmulo de sebo e células mortas, além de bloquear o poro também bloqueia a entrada do mesmo formando uma película. Esses cravos são de remoção mais difícil.
– Espinhas: Além do excesso de óleo que bloqueia os poros, há também a proliferação da bactéria Propionibacterium acnes que aumenta nesse ambiente oleoso. A multiplicação do micro-organismo acarreta em pequena inflamação na área com pus. É a inflamação que faz com que a espinha tenha a aparência avermelhada, quente e inchada.
– Cistos: Ocorrem quando a inflamação atinge a pele mais profundamente, podendo ser dolorosos e formar cicatrizes permanentes. Este é o tipo mais grave de acne.
DIAGNÓSTICO
O diagnóstico da acne acontece através de exame clínico feito pelo dermatologista, que irá analisar as lesões e avaliar qual o grau da infecção. O quadro clínico pode ser dividido em quatro estágios:
– Acne Grau I: apenas cravos, sem lesões inflamatórias, espinhas ou cistos.
– Acne Grau II: cravos e espinhas pequenas – pequenas lesões inflamadas e pontos amarelos de pus, também chamados de pústulas.
– Acne Grau III: cravos, espinhas pequenas e cistos – lesões mais profundas e dolorosas, avermelhadas e bem inflamadas.
– Acne Grau IV: cravos, espinhas pequenas e cistos, que se comunicam causando inflamação mais grave e aspecto desfigurante. Este tipo de acne também é conhecido como acne conglobata.
– Acne Grau V: surgimento súbito da acne com lesões graves, como cistos dolorosos que ulceram deixando grandes cicatrizes, acompanhado de sintomas gerais, como febre, mal estar e dor no corpo. É uma forma rara e mais comum no sexo masculino.
TRATAMENTO
O controle da acne é um processo contínuo e lento. É muito importante o paciente estar ciente que o resultado do tratamento ocorre com o passar das semanas e não dos dias. Praticamente todos os casos de acne podem ser controlados, e alguns se resolvem espontaneamente. O tratamento pode ser tópico, com o uso de produtos contendo peróxido de benzoíla, ácido retinóico e seus derivados, antibióticos e ácido salicílico , bem como loções adstringentes e esfoliantes. Além dos produtos de uso tópico, há outras estratégias que podem ser utilizadas pelo dermatologista para obter resultados mais efetivos:
– Antibióticos orais: ajudam a matar as bactérias e a reduzir as inflamações;
– Pílulas anticoncepcionais e outros medicamentos que regulam os hormônios podem ser úteis para as mulheres.
– Isotretinoína oral: usada nas formas mais graves e resistentes ao tratamento, ou nos pacientes muito afetados emocionalmente pela doença.
Além disso, alguns procedimentos também ajudam no tratamento da acne:
– Lasers e outras terapias com luz tratam as cicatrizes e manchas hipercrômicas residuais.
– Peelings químicos tratam cravos e pápulas.
– “Limpeza de pele” para remoção de cravos e pequenos cistos chamados de milium e drenagem e extração de pústulas e cistos maiores.
– O dermatologista pode tratar as cicatrizes de acne mediante a uma série de métodos. As deprimidas podem ser aplanadas mediante a restauração com laser, abrasão cirúrgica, peelings químicos e eletrocirurgia. A elevação do tecido mediante a aplicação de colágeno ou preenchedores, podem elevar as cicatrizes. A revisão das cicatrizes com microexcisão ou técnica de aplicação de enxertos podem corrigi-las. A combinação de outros tratamentos dermatológicos e cirúrgicos pode melhorar consideravelmente a aparência da pele.
Tratar a acne é importante para evitar marcas e cicatrizes no rosto e em outras regiões do corpo, além de melhorar a qualidade de vida. O dermatologista é o profissional indicado para prescrever a terapia mais adequada a cada caso.
PREVENÇÃO
O aparecimento da acne irá depender da predisposição natural tanto para acumular sebo nos poros quanto para controlar os hormônios naturalmente. Para quem já possui algum tipo de acne, há alguns cuidados que podem ser empregados para que o quadro seja amenizado, dentre os quais:
– evitar o contato direto da pele com substâncias comedogênicas, como cosméticos e óleos.
– controlar o estresse.
– evitar alimentos muito gordurosos e calóricos.
– evitar exposição solar intensa.
– não “apertar” ou “espremer” as espinhas
– lavar o rosto diariamente com sabonete adequado, porem a lavagem exagerada e vigorosa pode piorar a acne
COSMÉTICOS
Usar a menor quantidade de cosméticos possíveis. Usar maquiagem a base de água e não oleosos. Escolher produtos que não sejam comedogênicos (que não provoquem cravos pretos ou brancos) ou não acnogênicos (que não provoquem acne). A noite tirar a maquiagem com água e sabonete suave. Uma loção que contenha medicação contra acne de coloração semelhante a pele pode aliviar e disfarçar os sintomas. Um pouco de pó de maquiagem combinado a uma base não oleosa, também resulta em uma boa solução para disfarçar o efeito da acne. Quando aplicar cremes e géis no seu cabelo, proteja seu rosto.
(Fonte: site Sociedade Brasileira de Dermatologia)
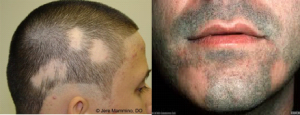
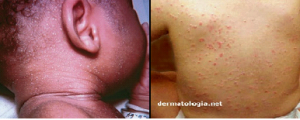
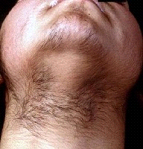
Alopecia Areata
O QUE É?
Alopecia areata é uma doença que provoca a queda de cabelo. A etiologia é desconhecida, mas tem alguns fatores implicados, como a genética e a participação auto-imune. Quando isto acontece, o cabelo da pessoa começa a cair formando pequenas ou grandes áreas sem cabelo.
A extensão da perda de cabelo varia. Em alguns casos, é apenas em alguns pontos. Em outros, a perda de cabelo pode ser maior. Há casos raros, em que o paciente perde todo o cabelo da cabeça, alopecia areata total; ou caem os pelos de todo o corpo, alopecia areata universal.
Acredita-se que uma pré-disposição genética desencadeie a reação autoimune, entretanto, outras causas desconhecidas podem também ser desencadeadoras. A alopecia areata é imprevisível. Em algumas pessoas, o cabelo cresce de novo, mas cai novamente mais tarde. Em outras, o cabelo volta a crescer e não cai mais. Cada caso é único. Mesmo que perca todo o cabelo, há chance de que ele crescer novamente.
Estima-se que nos Estados Unidos cerca de cinco milhões e pessoas tenham a doença. E apenas 5% delas perdem todos os pelos do corpo. A Alopecia Areata não é uma doença contagiosa. Fatores emocionais, traumas físicos e quadros infecciosos podem desencadear ou agravar um quadro de alopecia areata.
SINTOMAS E DIAGNÓSTICO
Além da perda de cabelo, a alopecia areata não possui nenhum outro sintoma. Na alopecia areata ocorre perda brusca de cabelos, com áreas arredondadas, únicas ou múltiplas, sem demais alterações. A pele é lisa e brilhante e os pelos ao redor da placa saem facilmente se forem puxados. Os cabelos quando renascem podem ser brancos, adquirindo posteriormente sua coloração normal. A forma mais comum é uma placa única, arredondada, que ocorre geralmente no couro cabeludo e barba, conhecida popularmente como pelada.
Isto ocorre porque a doença não mata os folículos pilosos, apenas os mantêm inativos. Quando esta ação de inatividade cessa, há nova produção de pelos.
O principal dano aos pacientes é o psicológico. Alguns pacientes ficam abatidos por causa desta condição. Em crianças, o tratamento psicológico precisa ser levado a sério, pois por causa de possível descriminação dos colegas, as crianças podem se sentir excluídas de seu meio.
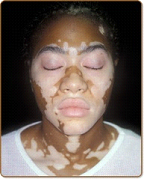
A alopécia areata não é um sintoma grave e geralmente ocorre em pessoas saudáveis. Pessoas com alopécia areata podem ter alto risco de eczema atópico, asma e alergias nasais, assim como outras doenças auto-imunes como diabetes insulino dependente, artrite reumatóide, doença da tireóide, vitiligo ou lúpus eritematoso.
TRATAMENTO
Os tratamentos não acabam com a alopecia areata, eles estimulam o folículo a produzir cabelo novamente, e precisam continuar até que a doença desapareça. Os tratamentos são mais eficazes em casos mais leves. Um dermatologista qualificado saberá diagnosticar a doença e indicar a melhor forma de tratamento. Eis alguns tratamentos que podem ser usados para este fim.
Injeções de cortisona
Tratamento mais comum. As injeções são aplicadas nas manchas na pele nua, por um dermatologista. Utilizando uma pequena agulha, são feitas múltiplas aplicações nas manchas e em torno. As injeções são repetidas uma vez por mês. Se ocorrer novo crescimento do cabelo, será visível em quatro semanas. O tratamento, no entanto, não impede que novas manchas se desenvolvam. Há poucos efeitos colaterais das injeções de cortisona, leve afundamento na área pode ocorrer, mas este some rapidamente e sem necessidade de intervenção. Corticoides tópico, em creme ou loções, podem ser usados pelo paciente em casa, concomitantemente às injeções ou antes de iniciar o tratamento com elas.
Minoxidil tópico
Solução tópica 5% concentrada e aplicada duas vezes ao dia pode fazer crescer o cabelo. Sobrancelhas, barba e cabelo respondem ao tratamento. Minoxidil tópico é seguro, fácil de usar, mas o tratamento não é eficaz em pessoas que perderam completamente os pelos
Antralina creme ou pomada
A antralina é uma substância sintética, aplicada no local das manchas. Se ocorrer crescimento do cabelo, será percebido entre oito e 12 semanas. A antralina pode irritar a pele e pode causar descoloração temporária, ou acastanhar a região tratada.
Drogas sensibilizantes (difenilcicloproprenona – difenciprona)
Indicadas para alopecia areata superior a 40% do couro cabeludo e em casos crônicos e refratários da doença.
Casos graves e extensos necessitam de tratamento com corticóides e imunossupressores orais.
Atenção: Jamais aposte na “automedicação” para tratar alopecia areata. Somente um médico pode prescrever a opção mais adequada.
PREVENÇÃO
Não há formas de prevenir a doença uma vez que suas causas são desconhecidas. Mas uma vez com alopecia, há algumas dicas para que você se sinta melhor.
– Usar maquiagem para minimizar a aparência da perda do cabelo.
– Investir em perucas, ou chapéus e lenços para proteger a cabeça. Além de serem itens estilosos, deixam o visual mais moderno.
– Reduzir o estresse. Embora não seja comprovado cientificamente, muitas pessoas com início recente de alopecia areata tiveram tensões recentes na vida, tais como problemas no trabalho ou na família, mortes, cirurgias, acidentes etc.
Embora a doença não seja clinicamente grave, pode afetar as pessoas psicologicamente. Os grupos de apoio estão disponíveis para ajudar as pessoas com alopecia areata a lidar com os efeitos psicológicos da doença.
(Fonte: site Sociedade Brasileira de Dermatologia)
Brotoeja (Miliaria)
O QUE É?
Brotoeja é o nome popular da miliária, uma dermatite inflamatória causada pela obstrução das glândulas sudoríparas, o que impede a saída do suor. Ambientes quentes e úmidos, o excesso de roupas e agasalhos assim como febre alta favorecem o aparecimento de lesões, que aparecem, em geral, no tronco, pescoço, nas axilas e nas dobras de pele, sob a forma de pequenas bolhas de água.
A aparência das lesões varia de acordo com a profundidade em que ocorreu o bloqueio no duto excretor, aquele que o suor percorre para alcançar o lado de fora do corpo. As bolhas podem ser pequenas, transparentes e sem sinal de inflamação, quando o bloqueio incidiu num ponto mais superficial da epiderme. É a miliária cristalina ou sudamina; pápulas vermelhas e inflamadas, quando ocorrer em região intermediária – é a forma mais comum, chamada de miliária rubra ou brotoeja. Quando a obstrução ocorre em região mais profunda da epiderme, chamamos de miliária profunda e, além de pequenas bolhas de água, há também pápulas vermelhas. Quando observamos pus, provavelmente, está ocorrendo uma infecção bacteriana secundária.
SINTOMAS
A brotoeja é mais comum em crianças e bebês, mas também pode acometer adultos. Entre os sintomas estão prurido (coceira) e queimação são sintomas.
Na miliária cristalina as vesículas são diminutas, como bolhas. Aparecem de uma hora para outra podendo atingir atingindo grandes áreas do corpo. Não apresenta outros sintomas e é mais comum em recém-nascidos.
Quando a brotoeja é rubra, a erupção é mais profunda, avermelhada e causa prurido. Aparecem nas axilas, virilhas e em áreas em que há fricção da pele. A obstrução recorrente dos dutos e a continuidade das lesões pode fazer com que se tornem miliárias profundas.
TRATAMENTO
O tratamento da brotoeja leva em conta as características das lesões, o local onde se instalaram e a idade do paciente. Em crianças pequenas, por exemplo, restringe-se a medidas para refrescar a pele, a fim de evitar a transpiração excessiva, com o objetivo de aliviar o desconforto e melhora das lesões. É importante manter o ambiente fresco e ventilado, usar roupas leves e tratamentos tópicos. No entanto, nos casos mais há indicação de medicamentos como corticoides e antibióticos se infecção secundária. Não realize auto medicação, o dermatologista é o profissional mais indicado para realizar o tratamento.
PREVENÇÃO
Evite usar muita roupa, principalmente em dias quentes e em crianças. Se houver propensão à brotoeja evite atividades que façam suar. Manter o ambiente fresco e arejado no verão também é uma dica.
Sempre que possível, use roupas de algodão ou fibra natural, roupas sintéticas costumam reter o calor e o suor.
(Fonte: site Sociedade Brasileira de Dermatologia)
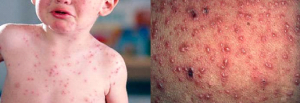
Catapora
O QUE É?
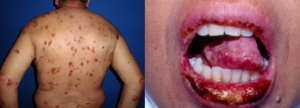
A catapora, ou varicela, é uma infecção causada pelo vírus varicela-zóster. A doença é altamente contagiosa, mas quase sempre sem gravidade. É uma das doenças mais comuns em crianças menores de 10 anos. É tão comum que mais de 90% dos adultos são imunes à varicela, pois já a contraíram em alguma época da vida.
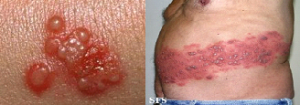
Uma vez exposto à doença, a pessoa fica imune o resto da vida. Apesar disso, o vírus se instala de forma latente no organismo, em gânglios nervosos próximos à coluna vertebral. Se houver uma reativação deste vírus ele pode causar uma doença chamada Herpes zoster, que possui um quadro clínico geralmente típico, de vesículas agrupadas sobre base eritematosa, associada à sensação de dor, queimação e aumento da sensibilidade local.
As crianças costumam pegar catapora no inverno, isso porque a concentração das crianças em ambientes fechados aumenta. A transmissão da catapora dá-se pelo contato direto com saliva ou secreções respiratórias da pessoa infectada, ou pelo contato com o líquido do interior das vesículas. Após o contato, o período de incubação dura em média 15 dias. A recuperação completa ocorre de sete a dez dias depois do aparecimento dos sintomas.
SINTOMAS E DIAGNÓSTICO
Varicela em crianças é considerada uma doença sem muita gravidade, mas que pode tornar as crianças muito irritadas e cansadas por causa dos sintomas. Primeiro começa a febre, que pode chegar a 39,5o, mal-estar, falta de apetite, cansaço. Depois começam as manchas vermelhas que coçam muito.
Essas manchas se transformam em bolhas cheias de líquido, que depois de estourarem formam um “machucadinho”. Este vai formar uma casquinha e sarar. Normalmente o processo da doença demora entre uma e duas semanas.
Algumas crianças têm apenas poucas lesões de catapora, mas em outras, elas podem disseminar todo o corpo. As lesões são mais numerosas no tronco, tendem a poupar extremidades e podem ter surgir em mucosas, como boca e área genital.
A principal complicação da catapora é a infecção secundária das lesões. Por esse motivo, deve-se evitar coçá–las e arrancar suas casquinhas. Cicatrizes altas, chamadas quelóides e deprimidas, atróficas, também podem ocorrer na involução da doença. O que determina essa complicação é a gravidade da doença e a predisposição do indivíduo em formar cicatrizes.
Adultos devem ter cuidado pois a doença pode ser mais grave do que em crianças, procure um médico assim que notar os primeiros sintomas. Um antiviral oral pode ser necessário. Além disso, mulheres grávidas, que ainda não tiveram catapora, devem se manter longe de pacientes com a doença. Se eventual exposição, procurar seu médico imediatamente – a varicela pode trazer complicações para o bebê.
Fique atento também aos recém-nascidos e a crianças e adultos com sistema imunitário enfraquecido.
TRATAMENTO
Não há tratamento específico para a catapora, mas existem remédios que podem aliviar os sintomas, como paracetamol e dipirona para aliviar a febre e loção de calamina e géis que refrescam e aliviam a coceira. Uso de anti sépticos, como sabonetes a base de triclosano e banhos com permanganato de potássio também são válidos
Além disso, hoje existe vacina contra Catapora. Elas são aplicadas em crianças e adultos que nunca tiveram a catapora em duas doses. Ao se vacinar, além de proteger a si mesmo contra as formas graves da varicela, protegerá outros em sua comunidade. Isto é especialmente importante para as pessoas que não podem se vacinar, como aqueles com sistemas imunológicos debilitados e mulheres grávidas.
Algumas pessoas que são vacinadas contra a varicela ainda podem ter a doença. No entanto, é geralmente mais suave com menos bolhas e pouca ou nenhuma febre.
PREVENÇÃO
A melhor forma de prevenir é evitando ao máximo o contato com pessoas que estejam com a doença. Há possibilidade de transmissão a partir do momento em que começam a surgir as primeiras manchas, e este permanece até a última bolha secar. Portanto, se você ainda não teve a doença, ou está no grupo de risco, evite o contato com os pacientes.
Crianças e adultos com catapora devem se manter o máximo possível longe do convívio coletivo até que todas as bolhas sequem. Isso quer dizer que crianças não devem ir à escola, e os adultos precisam se afastar do trabalho.
(Fonte: site Sociedade Brasileira de Dermatologia)
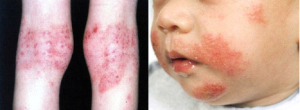
Dermatite Atópica
O QUE É?
Os termos “eczema” ou “dermatites” são usados para descrever certos tipos de inflamação da pele, incluindo dermatites de contato alérgica e numular. O eczema pode ser avermelhado, formando bolhas, descamação, irritação e lesões espessas e acastanhadas que geralmente coçam. Um tipo especial é chamado dermatite atópica ou eczema atópico.
A palavra atópico significa que há uma tendência para uma inflamação excessiva da pele, nariz e pulmões. Isto frequentemente ocorre em famílias com alergias como asma, sensibilidade da pele ou história de dermatite atópica. Embora a maioria das pessoas com dermatite atópica tenha membros na família com problemas similares, 20% deles não possuem histórico familiar dessa condição.
A dermatite atópica é muito comum em todas as partes do mundo e afeta cerca de 10% das crianças e 3% da população dos EUA.
Pode ocorrer em qualquer idade, mas é mais comum em crianças e adultos jovens. A pele fica avermelhada, ressecada e com muita coceira e a lesões podem se espalhar ou ficar limitadas a pequenas áreas. A condição frequentemente melhora na adolescência, mas muitos pacientes são afetados por toda vida, embora a severidade seja maior durante a infância.
Dermatite Atópica infantil
Quando a doença começa na infância, é chamado de eczema infantil. Esta condição é dada por prurido (coceira), descamação e vermelhidão que ocorre principalmente na face e no couro cabeludo, mas placas podem ocorrer em qualquer lugar principalmente nas áreas de cobras de cotovelo e joelho. Devido ao prurido as crianças podem coçar a cabeça, bochechas e outras lesões com as mãos ou com qualquer coisa que alcançar. Muitos bebês melhoram antes dos 2 anos de idade. O tratamento adequado pode ajudar ou até resolver o problema.
Dermatite Atópica do adulto
Em adolescentes e adultos jovens, as placas tipicamente ocorrem em mãos, pés e face. Entretanto qualquer área pode ser acometida como face interna dos cotovelos, dedos, joelhos, tornozelos, e punhos. Quando aparece nas palmas e dorso das mãos, dedos ou pés pode haver episódio de formação de crostas e descamação. Outras placas de eczemas neste estágio são tipicamente secas, vermelhas, castanho-acinzentadas e pode tornar-se descamativas, espessadas durando anos se não forem tratadas. O prurido pode piorar à noite. Alguns pacientes coçam a pele até sangrar e ferir, quando isso ocorre pode haver infecção. Desde que a doença siga o mesmo modelo, o tratamento precoce pode trazer alívio e reduzir a severidade e duração da doença.
Algum alimento pode causar Dermatite Atópica
Raramente, talvez 10%. Embora alguns alimentos provoquem dermatite atópica especialmente em crianças e adultos jovens com asma, eliminando esses alimentos raramente leva a cura. Deve-se eliminar qualquer tipo de alimento que cause severas reações imediatas.
Causas ambientais são importantes e devem ser eliminadas
Raramente. A eliminação de contato com substâncias aéreas não trazem alívio. Ocasionalmente objetos como pó de travesseiro, penas, cães e gatos, tapeçaria, alguns brinquedos, podem piorar a dermatite atópica.
Existem testes cutâneos?
Algumas vezes, mas não é uma regra. O teste positivo significa alergia apenas em 20% das vezes, se negativo, o teste é uma boa evidência contra a alergia.
Tratar O Eczema Atópico
Procurar um dermatologista para informações evitando fatores irritantes com cremes e loções, assim como tecidos, mudanças rápidas de temperatura. Qualquer atividade que causar suor pode agravar a dermatite atópica. Roupas adequadas podem melhorar a condição. O dermatologista pode prescrever medicamentos tópicos como esteróides. Medicações orais como anti-histamínicos podem ajudar a melhorar o prurido, antibióticos orais podem ser prescritos se houver infecção. Em outros casos o dermatologista pode indicar tratamento com raios ultravioleta, entre outros tratamentos. Atualmente foram desenvolvidos medicamentos imunomoduladores tópicos com o intuito de diminuir o uso de corticóides no tratamento da dermatite atópica.
A dermatite atópica é uma doença muito comum e se tratada adequadamente pode ser controlada na maioria das pessoas. Para maiores informações acesse o site da associação de apoio a dermatite atópica.
(Fonte: site Sociedade Brasileira de Dermatologia)
Dermatite de contato
O QUE É?
A dermatite de contato (ou eczema de contato) é uma reação inflamatória na pele decorrente da exposição a um agente capaz de causar irritação ou alergia. Existem dois tipos de dermatite de contato: a irritativa e a alérgica.
A dermatite irritativa é causada por substâncias ácidas ou alcalinas, como sabonetes, detergentes, solventes ou outras substâncias químicas. Pode aparecer na primeira vez em que entramos em contato com o agente causador e é uma forma que ocorre em um grande número de pessoas. As lesões da pele geralmente são restritas ao local do contato.
A dermatite alérgica de contato aparece após repetidas exposições a um produto ou substância. Ela depende de ações do sistema de defesa do organismo, e por esse motivo pode demorar meses a anos para ocorrer, após o contato inicial. Essa forma de dermatite de contato ocorre, em geral, pelo contato como produtos de uso diário e frequente, como perfumes, cremes hidratantes, esmaltes de unha, medicamentos de uso tópico, entre outros. As lesões da pele acometem o local de contato, podendo atingir outros à distância.
Alguns produtos causam reações somente após exposição solar concomitante, como o sumo de frutas cítricas e perfumes. Outros produtos podem entrar em contato com a pele quando carregados pelo ar, como inseticidas em spray e perfumes para ambientes.
As dermatites de contato podem ocorrer tanto no ambiente doméstico como nas atividades de laser e no trabalho. Neste último é chamada de dermatite de contato ocupacional.
Veja a lista a seguir contendo algumas substâncias que podem causar alergia:
– Plantas
– Metais: níquel ou outros metais presentes em bijuterias, relógios e adornos de roupas ou calçados;
– Medicamentos tópicos: antibióticos, anestésicos e antifúngicos;
– Cosméticos: perfumes, shampoos, condicionadores, cremes hidratantes e esmaltes de unhas;
– Roupas e tecidos sintéticos;
– Detergentes e solventes;
– Adesivos;
– Cimento, óleos, graxas e tinta de parede.
SINTOMAS E QUADRO CLÍNICO
Os sintomas são variáveis e dependem da causa: ardor ou queimação até intensa coceira (prurido).
As reações alérgicas podem ocorrer repentinamente ou meses após a exposição a uma substância, o que pode dificultar na descoberta do agente causador da alergia ou irritação.
A dermatite alérgica, muitas vezes, provoca uma erupção vermelha no (s) local (is) em que a substância entrou em contato. A reação alérgica surge após 24 a 48 horas da exposição. A lesão pode ser inchada e vermelha, com pequenas bolhas; quente; ou formar crostas espessas.
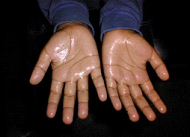
A dermatite irritante torna a pele seca, vermelha e áspera. Fissuras podem se formar no local. Os sintomas são mais discretos com pouca coceira e sensação de dor e queimação.
As mãos são um local comum da dermatite de contato. Vários agentes podem ser os causadores, como produtos de limpeza, cosméticos (cremes e loções hidratantes) e são frequentemente afetadas em atividades profissionais, como cabeleireiros, auxiliares de limpeza e pedreiros.
COMO SE FAZ O DIAGNÓSTICO?
O diagnóstico baseia-se na história contada pelo paciente de exposição a um agente irritante ou alérgeno e no aspecto das lesões da pele.
Quando existe a suspeita de se tratar de uma dermatite alérgica, está indicada a realização do teste de contato, que é um método no qual o médico aplica no dorso do paciente os agentes mais prováveis de terem causado a reação. O teste é aplicado num dia e retirado após dois dias, mas o resultado final poderá ser definido somente após um a dois dias da retirada dos mesmos, o que implica três visitas ao consultório médico.
O teste é feito da seguinte forma:
1° consulta: pequenas placas contendo amostras de possíveis alérgenos são aplicadas na pele do dorso
2° consulta: retirada das placas (48 horas após a aplicação)
3° consulta: leitura dos testes (48 horas após a retirada)
O teste poderá demonstrar alguma resposta positiva, ou seja, o surgimento de pequena área avermelhada correspondente à substância que você é alérgico.
Como uma dermatite de contato é tratada?
O tratamento depende muito da extensão e da gravidade do quadro, e as medidas poderão ser apenas locais ou incluir a utilização de medicações via oral ou injetáveis.
Um dos primeiros passos inclui a higienização com água para remover qualquer vestígio do irritante ou alérgeno que possa ter permanecido na pele.
Quando as lesões estão muito úmidas, geralmente em casos em fase aguda, pode-se utilizar compressas úmidas, secativas ou antissépticas.
Cremes ou pomadas de corticosteroides são utilizados para reduzir a inflamação da pele. É fundamental seguir atentamente as instruções ao usar esses cremes. O uso excessivo, mesmo dos mais fracos, podem deixar a pele dependente ao produto. Adicionalmente, ou para substituir os corticosteroides, o médico pode prescrever medicamentos chamados imunomoduladores tópicos, como o tacrolimus e pimecrolimus.
Nos casos em que existe muita coceira e/ou nos casos mais graves, podem ser necessários o uso de antialérgicos orais ou corticosteroides orais ou injetáveis.
Emolientes e hidratantes ajudam a manter a pele úmida e também auxiliam na reparação e proteção da mesma. Eles são utilizados nas fases de resolução, quando a pele começa a descamar e secar, além de ser parte fundamental para a prevenção e o tratamento da dermatite de contato, principalmente aquelas que envolvem contato frequente com água.
Em caso de alergia, jamais se automedique ou busque “soluções mágicas”, pois elas podem agravar ainda mais o problema: procure sempre um dermatologista!
(Fonte: site Sociedade Brasileira de Dermatologia)
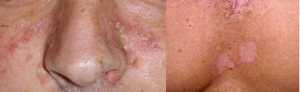
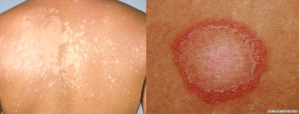
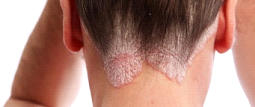
Dermatite Seborreica
O QUE É?
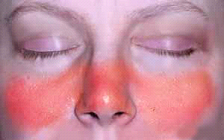
A dermatite seborreica é uma inflamação na pele que causa principalmente escamação e vermelhidão em algumas áreas da face, como sobrancelhas e cantos do nariz, couro cabeludo e colo. É uma doença de caráter crônico, com períodos de melhora e piora dos sintomas. A causa não é totalmente conhecida, e a inflamação pode ter origem genética ou ser desencadeada por agentes externos, como alergias, situações de fadiga ou estresse emocional, tempo frio, excesso de oleosidade. A presença de um fungo, o Pityrosporum ovale, também pode provocar dermatite seborreica.
A dermatite seborreica em recém-nascidos, conhecida como crosta-láctea, é uma condição inofensiva e temporária. Aparecem crostas grossas e amarelas ou marrons sobre o couro cabeludo da criança. Escamas semelhantes também podem ser encontradas nas pálpebras, nas orelhas, ao redor do nariz e na virilha.
Tanto em adultos como em crianças a doença não é contagiosa e não é causada por falta de higiene. Não é uma alergia, e não é perigosa.
SINTOMAS
De forma geral, os sintomas da dermatite seborreica são:
– oleosidade na pele e no couro cabeludo;
– escamas brancas que descamam – caspa; escamas amareladas que são oleosas e ardem;
– coceira, que pode piorar caso a área seja infectada pelo ato de “cutucar” a pele
– leve vermelhidão na área;
– possível perda de cabelo.
Esta dermatite pode ocorrer em diversas áreas do corpo. Normalmente, se forma onde a pele é oleosa ou gordurosa, como, couro cabeludo, sobrancelhas, pálpebras, vincos do nariz, lábios, atrás das orelhas, e tórax.
A dermatite seborreica pode estar associada com doenças do sistema nervoso, como a doença de Parkinson. Pacientes que se recuperam de condições de estresse cirúrgicos, assim como pacientes com Infarto Agudo do Miocárdio podem desenvolver esse problema. Pessoas em hospitais ou home care e àquelas com desordem no sistema imune, parecem ser mais sensíveis a este problema dermatológico.
DIAGNÓSTICO
O diagnóstico é feito clinicamente por um dermatologista, que irá se basear na localização das lesões e no relato do paciente. O dermatologista poderá necessitar de alguns exames clínicos, como exame micológico, biópsia e teste de contato.
TRATAMENTO
O tratamento precoce das crises é importante, e pode envolver as seguintes medidas: lavagens mais frequentes; interrupção do uso de sprays, pomadas e géis para o cabelo; evitar uso de chapéus ou bonés, shampoos que contenham ácido salicílico, alcatrão, selênio, enxofre, zinco e anti fúngicos; cremes/pomadas também com anti fúngicos e eventualmente com corticosteróide, dentre outros especificados pelo dermatologista.
PREVENÇÃO
Não existe uma forma de prevenir o desenvolvimento ou o reaparecimento da dermatite seborreica. Entretanto, cuidados especiais com a higiene e uso de shampoo adequado ao tipo de pele tornam o tratamento mais fácil.
É necessário seguir o tratamento correto, o qual irá depender da localização das lesões e da intensidade dos sintomas, bem como alterar alguns hábitos e eliminar os fatores reguladores, como estresse, má alimentação, tabagismo e consumo de bebida alcóolica.
Além disso, alguns cuidados podem ajudar na melhora dos sintomas, como evitar a ingestão de alimentos gordurosos e bebidas alcoólicas; não tomar banhos muito quentes; enxugar-se bem antes de vestir-se; usar roupas que não retenham o suor. Tecidos sintéticos costumam ser contraindicados para quem tem tendência à dermatite seborreica; controlar o estresse físico e mental e a ansiedade; retirar completamente o shampoo e o condicionador dos cabelos quando lavar a cabeça.
(Fonte: site Sociedade Brasileira de Dermatologia)
Doença das unhas
Visão geras das unhas
As unhas possuem muitas funções importantes, ajudam a manipular pequenos objetos e proteger e apoiar os tecidos dos dedos das mãos e pés. As unhas também podem ser muito atrativas, mulheres mais que homens dão uma grande importância a aparência de suas unhas e gastam considerável tempo e dinheiro para cuidá-las. Unhas refletem os hábitos pessoais, individuais, mas mais que isso, as unhas também podem refletir o estado de saúde do indivíduo.
As unhas são produzidas por células cutâneas que estão nas pontas dos dedos das mãos e pés. São compostas primariamente por queratina, uma proteína dura também encontrada na pele e cabelos. As unhas crescem da matriz para fora, como células idosas. As células são compactadas e colocadas de uma maneira plana, dura entre elas. As unhas dos dedos das mãos crescem mais rápido que as unhas dos pés. As unhas também crescem mais rapidamente no verão do que no inverno. As unhas da mão dominante de uma pessoa cresce mais rápido e as unhas dos homens crescem mais rápido do que das mulheres, exceto na gravidez e nos idosos. O crescimento das unhas pode ser afetado por doenças, alterações hormonais e processos da idade. A média de crescimento das unhas é de 0,1 mm por dia, taxa individual que depende da idade, época do ano, nível de atividade e herança genética.
Doenças das Unhas mais recorrentes
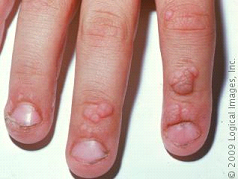
Desordens das unhas comprometem 10% de todas as condições cutâneas. Devido a sua localização as unhas sofrem vários tipos de traumas. A maioria das pessoas já machucaram suas unhas prendendo nas portas, tiveram unhas encravadas ou até tiveram infecções por vírus, fungos e bactérias. Algumas vezes ferimentos nas unhas dos pés resulta da atividade física por usar calçados esportivos inadequados. A maioria dos traumas de unha cicatriza espontaneamente, outras doenças mais sérias ou traumas requerem tratamento profissional. Sintomas que poderiam sinalizar problemas de unhas incluem alteração de cor e formato, descamação das unhas e da pele ao redor das unhas, dor, persistência de linhas brancas ou negras, dentes ou ranhuras nas unhas. Unhas frágeis e quebradiças e que devem ser advertidas ao dermatologista.
Manchas Brancas
São pequenas manchas brancas semicirculares que resultam por injúria da base da unha (matriz), onde as células das unhas são produzidas, não são causas para preocupação e geralmente crescem até desaparecer. Manchas brancas são muito comuns e geralmente recorrem.
Hemorragias Subungueais
É a ruptura de vasos sanguíneos do leito ungueal que podem causar pequenas marcas avermelhadas lineares que aparecem sob o leito ungueal. São causados por traumas das unhas, medicações ou doenças.
Unha Encravada
Ocorre no canto das unhas que se curvam para dentro da pele. O dedão é mais vulnerável. Corte de unhas inadequados, sapatos inadequados ou pouco cuidado podem levar a esse problema comum das unhas. A unha encravada pode ser dolorosa e muitas vezes levam a infecção. O tratamento adequado pode evitar problemas maiores. As unhas encravadas são em média 50% das desordens das unhas e podem ser difíceis de ser tratadas.
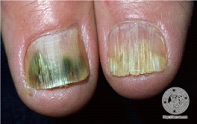
Infecções Fúngicas
Frequentemente ocorre na ponta distal das unhas que separam a unha descolada do leito ungueal. Cândidas ou fungos são comuns nas unhas dos dedos especialmente das mãos onde sempre estão úmidas pelo hábito de lavar ou em pessoas com diabetes.
Macerações
Verde, amarela ou negra. Podem sair de baixo da unha e levar a alteração da cor da mesma. O topo da unha ou a pele da base também podem estar afetados. Os dedões dos pés são mais suscetíveis às infecções fúngicas porque estão confinados a um ambiente úmido e quente.
Infecções Bacterianas
Causam vermelhidão, feridas e dor nas unhas. A causa mais comum é trauma das unhas ou da pele ao redor e também devido a exposição frequente a água e produtos químicos. Uma descoloração verde da unha é devido a infecção por bactéria chamada pseudomonas.
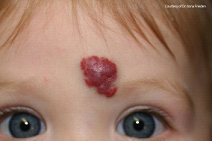
Tumores e Verrugas
Podem ser encontrados em qualquer porção da unha, o leito ungueal pode mudar de formato ou ser destruido devido ao crescimento do tumor ou da verruga. Verrugas são infecções virais que afetam a pele ao redor e em baixo da unhas, podem ser dolorosas e muitas vezes causam a limitação do dedo afetado. O tratamento geralmente envolve congelamento ou químicos que destroem verrugas. Se o tumor ou verruga avançarem pelo dedo, pode ocorrer sob o leito ungueal e a cirurgia pode ser necessária para removê-lo. Algumas vezes durante o tratamento do tumor ou verruga, a unha pode ser danificada.
Cisto Mixóide
São claros, transparentes, preenchidos por uma substância gelatinosa, transparente que pode aparecer na base da unha. Pode ser doloroso e danificar ou deformar a unha e pode ser removido.
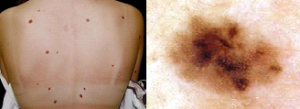
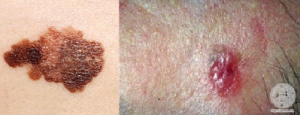
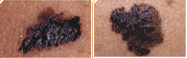
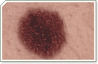
Manchas negras
Manchas negras nas unhas devem ser avaliadas por um dermatologista para ter certeza de que não é cancerígena.
Psoríase
É uma dença cutânea crônica caracterizada por placas vermelhas descamativas. Aproximadamente 10 a 15% das pessoas com psoríase e 80% das pessoas que sofrem de inflamações associadas à psoríase possuem problemas nas unhas. Os sinais mais comuns incluem, irregularidade de relevo, descoloração da unha, descoloração vermelho acastanhada da pele sob a unha, separação da unha do leito ungueal, linhas hemorrágicas, unhas fracas, assim como descamação e vermelhidão da pele ao redor da base da unha.
Roer as unhas
Hábito difícil de parar. É um problema comum, especialmente entre crianças jovens e está relacionado com a ansiedade. Roer as unhas não dá apenas um desagradável aspecto visual às unhas, mas é também uma boa maneira de levar microorganismos das unhas para boca e vice-versa. O hábito constante de morder a unha e remover a cutícula pode causar a deformidade das mesmas. Aplicando esmalte ou líquidos de gosto amargo nas unhas assim como outras terapias podem ser suficientes para parar com o hábito.
Síndrome das unhas frágeis
É queixa comum, caracterizada por aumento da fragilidade das lâminas ungueais. Afeta quase 20% da população geral, sendo mais comum em mulheres. Várias causas estão associadas a este problema que deixa as unhas fracas e quebradiças e devem ser afastadas. Medicações tópicas e orais beneficiam em muito a reestruturação das unhas fracas.
Tratamento para Doenças das Unhas
Desordens das unhas são difíceis de tratar e respondem muito lentamente a terapia devido ao seu lento crescimento e a dificuldade das unhas absorverem as medicações. Tratamentos cirúrgicos são comuns, como remover os tumores ou corrigir anormalidades estruturais. Tratamentos não cirúrgicos incluem o uso de medicações orais e tópicas.
Janela da saúde
A unha pode revelar muito sobre a saúde das pessoas. Muitas doenças podem ser detectada por alterações das unhas. A maioria dos médicos examinam as unhas cuidadosamente durante exame físico. As condições mais comuns de saúde e seus efeitos são:
– Doenças hepáticas (unhas brancas);
– Doenças renais (unhas metade branca e metade rosa);
– Doenças cardíacas (leito da unha é avermelhado);
– Doenças pulmonares (amarelamento e espessamento da unha e um crescimento lento);
– Anemia (leito das unhas pálido);
– Diabetes (unhas amareladas).
Cuidados com as unhas
Muitas desordens das unhas resultam de um pobre cuidado, assim, desenvolver bons hábitos pode ajudá-lo a mantê-las saudáveis. Lembre-se das seguintes dicas:
– Manter as unhas secas e limpas, isso ajuda a manter as bactérias e outros micro-organismos infecciosos longe delas;
– Se as unhas dos pés estão grossas, deixe-as em água quente com sal por 5 a 10 minutos, aplique creme de uréia, o qual amolecerá as unhas, e se tornará mais fáceis de cortá-las;
– As unhas podem e devem ser cortadas retas, não fazendo curvas em suas bordas;
– Evitar morder as unhas e não remova sua cutícula;
– Usar esmaltes suaves para pintar as unhas, deixando-as livres de oleosidades;
– Evitar manipular unhas encravadas, principalmente se já estão infectadas, procure um tratamento com um dermatologista;
– Reportar qualquer irregularidade ungueal a um dermatologista, alteração de unhas, secreção e dor podem ser sinais de um problema sério.
DSTs
As DSTs – doenças sexualmente transmissíveis – são doenças que se espalham de uma pessoa para outra através do contato sexual genital, anal ou oral e são de ocorrência muito comum. Os Estados Unidos da América tem registrado a maior taxa de doenças sexualmente transmissíveis no mundo. 2/3 de todas as DSTs ocorrem em adolescentes e adultos jovens, abaixo de 25 anos. Um em cada quatro adolescentes ativos sexualmente já teve algum tipo de DST antes dos seus 21 anos. Existem mais de 20 tipos diferentes de doença sexualmente transmissível. Os tipos mais comuns são herpes simples, verrugas genitais, molusco contagioso, chato, escabiose, clamídia, gonorreia, sífilis, hepatite B e C e HIV-AIDS.
Como saber se alguém tem uma DST
Algumas infecções são facilmente espalhadas quando há um indivíduo infectado, mesmo que este não apresente sintomas. Na maioria das vezes não se pode dizer que alguém tem uma DST. As pessoas podem não saber se estão infectadas ou perceber algo a respeito disso. Se tiver uma relação sexual com uma pessoa infectada, pode se tornar infectado. Não existe ninguém que seja tão jovem ou tão velho, tão rico ou tão pobre que esteja imune a adquirir uma DST.
Tipos de DST – Sintomas, Causas E Tratamentos
Vírus do herpes simples
Produz vesículas que coçam inicialmente e depois tornam-se dolorosas nas áreas genitais e podem recorrer. A doença é transmitida de uma pessoa para outra por contato de áreas genitais ou não genitais ou de contatos físicos íntimos. O vírus pode ser transmitido durante lesões assintomáticas, assim como um recém-nascido pode tornar-se infectado durante o seu nascimento, portanto precauções apropriadas devem ser tomadas na época do parto. Existem dois tipos de herpes simples: o herpes simples tipo I e o herpes simples tipo II. Cerca de 30% de infecções pelo herpes simples tipo I são causadas pelas reações sexuais orais. O herpes simples tipo II é mais frequentemente o causador do herpes genital. Recaídas são tratadas e terapia pode também ser dada para diminuir a possibilidade da transmissão, quando não existem sintomas.
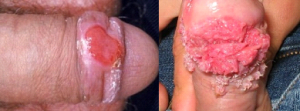
Verrugas genitais – HPV
O vírus do papiloma humano (HPV) causa lesões na forma de verrugas, lembrando uma pequena couve-flor, que crescem em tamanho e número e são transmitidas pelo contato de uma pessoa a outra. Certos tipos de HPV podem produzir lesões enegrecidas ou da cor da pele e pode estar associadas ao câncer de colo de útero. O HPV pode ser detectado durante o exame físico. Em mulheres grávidas infectadas, os recém-nascidos podem ser infectados durante o parto e precauções devem ser tomadas para evitar essa contaminação.
Verrugas são tratadas por métodos cirúrgicos ou químicos e podem reaparecer após o tratamento o que requer múltiplas visitas ao médico dermatologista.
Molusco contagioso
Produz pequenas pápulas brilhantes que se espalham no contato da pele. Pode ser transmitido de maneira não sexual em crianças. O molusco geralmente pode aparecer isoladamente em indivíduos adultos saudáveis, mas podem se tornar persistentes e até mesmo se espalhar. Existem muitos tratamentos efetivos incluindo, curetagem, criocirurgia e medicações tópicas. Como todas as doenças, todas as possibilidades de contato e fontes de infecção devem ser avaliadas.
Chato ou piolho pubiano
São pequenos parasitas que infectam os pelos pubianos e causam prurido, botando pequenos ovos no folículo piloso, e, a infestação continua até ser tratada com medicação que mata esses parasitas. Higiene adequada é necessária para eliminar o problema tanto quanto prevenir a reinfecção. A fonte da infecção deve ser encontrada e tratada
Escabiose
Causada por um parasita microscópico que se esconde sob a pele e causa um prurido severo, ele se espalha por contato físico não necessariamente sexual e é tratado com medicações que matam esses animais. Higiene adequada também é necessária para eliminar essa infestação assim como prevenir a reinfecção. Isso geralmente envolve o tratamento de todos os indivíduos que moram na casa.
Clamídia
É uma infecção que pode causar saída de secreção da vagina ou pênis mas pode não ter sintomas, tornando-a indetectável. Sem sintomas, a infecção pode rumar para uma doença inflamatória pélvica em mulheres que podem dificultar uma gravidez. Se uma mulher com clamídia engravida, o recém-nascido pode ser infectado. Após a cultura, a clamídia pode ser curada por antibióticos. Entretanto, diagnóstico e tratamentos precoces são importantes.
Gonorreia
Pode não ter sintomas, pode produzir uma descarga de secreção amarelada da vagina ou pênis ou produzir sensação de queimação durante a micção, podendo causar doença inflamatória pélvica e esterilidade em mulheres. Se a mulher com gonorreia engravidar, o recém-nascido pode ser infectado durante o parto. Diagnóstico correto, seguido de tratamento com antibióticos é necessário. O parceiro também precisa ser tratado.
Sífilis
Causa úlceras não dolorosas mais frequentemente nos genitais e boca. São lesões avermelhadas podem evoluir se não tratadas. Sífilis pode afetar o coração, vasos sanguíneos, cérebro e sistema nervoso. Uma criança pode se tornar infectada durante a gravidez. A sífilis pode ser curada com antibióticos e o parceiro também precisa ser tratado.
Hepatite B e C
Tanto a hepatite B, quanto a C podem ser transmitidas sexualmente. Hepatite B pode causar febre, dor muscular, vômito, diarréias e danos hepáticos. Essa é a única doença sexualmente transmissível que pode ser prevenida com vacina. O sintoma principal da hepatite é a coloração amarela da pele chamada icterícia. Já a hepatite C é a causa mais comum de doença hepática crônica e pode evoluir para transplante hepático. Não há vacinas para preveni-la.
HIV (AIDS)
O vírus da imunodeficiência humana corrói o sistema imunológico, do qual pode resultar em infecções, diarréias, febres, perda de peso e pode ser fatal. Além da transmissão sexual, pode ser transmitido para o feto durante a gravidez, no parto ou amamentação. Tratamentos estão disponíveis, mas atualmente não há cura ou vacina para preveni-la.
Como se proteger das DSTs
O único método que funciona 100% das vezes é abster-se do sexo genital, oral ou anal, ou ter um parceiro ao longo da vida monogâmico, que não esteja infectado. Preservativos podem prevenir da infecção de DSTs, que podem se espalhar por fluidos corporais através de sêmen, sangue ou vagina, mas precisam ser usados adequadamente. Se não cobrirem todas as áreas dos genitais, os preservativos não podem garantir proteção completa contra as DSTs como herpes, verrugas genitais, sífilis, molusco contagioso, chato e escabiose, que podem espalhar-se por tocar outras áreas nos genitais. Lembre-se que existe mais de um tipo de DST que pode ser transmitida. Pílulas para controle contra gravidez protegem apenas contra a gravidez, mas não contra as DSTs. Álcool e drogas podem tornar mais difícil para se proteger, devido à dificuldade de julgamento sob seus efeitos. Não pode dizer apenas por um olhar se alguém possui DST ou não. Para melhores informações, diagnóstico precoce e tratamento procure um dermatologista.
Principais sintomas de uma DST
Geralmente aparecem como corrimentos vaginais ou uretrais, úlceras genitais, tumores na virilha, pequenas vesículas (bolhas com conteúdo líquido) ou verrugas em região genital. Muitas vezes os principais sintomas são a coceira e dor no local da lesão. Em alguns casos, como nas hepatites e AIDS, a parte genital serve apenas como porta de entrada, não tendo sinais especiais nesses locais. O surgimento de qualquer um desses sinais ou sintomas indica a necessidade de procurar um médico. Não procure resolver a situação apenas com amigos, paramédicos ou no balcão da farmácia. Essas doenças podem ter consequências ruins quando não diagnosticadas e tratadas corretamente.
Diagnóstico
A consulta ao médico é indispensável para diagnosticar uma DST. Esse profissional tem o conhecimento para diferenciar as diversas formas de apresentação da doença e indicar qual o exame laboratorial mais indicado para comprovar definitivamente a presença da DST. Os testes podem ser realizados com material da lesão genital ou pela pesquisa de marcadores da doença no sangue (sorologia). Como algumas lesões podem ser semelhantes, mesmo em doenças diferentes, o médico pode solicitar mais de um teste laboratorial para ter certeza do tipo de DST.
Tratamento para DST
Existe tratamento para todas as doenças sexualmente transmissíveis, e por aquelas ocasionadas por doenças e fungos, existem cura após o tratamento. Para aquelas cujo o agente causal é um vírus, existe controle medicamentoso.
Possíveis complicações de uma DST
As pessoas com DSTs, por apresentarem lesões na genitália, tem até 18 vezes mais chances de contaminação pelo vírus do HIV. As infecções pelo papiloma vírus ou pelo vírus da hepatite B estão relacionadas com o aparecimento de câncer. Os fetos de pacientes infectadas por sífilis podem nascer com mal formações. A infertilidade é uma das complicações das pessoas infectadas com gonorreia.
Envelhecimento
A sua saúde e a aparência da pele estão diretamente relacionadas com (os relacionam-se com) os hábitos alimentares e o estilo de vida que você escolher. Saiba mais sobre o processo de envelhecimento e veja como manter a pele bonita e saudável por mais tempo.
POR QUE A PELE ENVELHECE?
A pele é o órgão que mais reflete os efeitos da passagem do tempo. A radiação ultravioleta, o excesso de consumo de álcool, o abuso de tabaco, a poluição ambiental, dentre outros, são também fatores que “aceleram” o trabalho do relógio e provocam o envelhecimento precoce da pele. Além disso, poucas pessoas sabem que o aumento do peso corporal e dos níveis de açúcar no sangue também podem ajudar a pele a envelhecer antes do tempo.
Fisiologicamente, o envelhecimento está associado à perda de tecido fibroso, à taxa mais lenta de renovação celular, e à redução da rede vascular e glandular. A função de barreira que mantém a hidratação celular também fica prejudicada. Dependendo da genética e do estilo de vida, as funções fisiológicas normais da pele podem diminuir em 50% até meia-idade.
TIPOS DE ENVELHECIMENTO
Envelhecimento cutâneo intrínseco ou cronológico
É o envelhecimento decorrente da passagem do tempo, determinado principalmente por fatores genéticos, estado hormonal e reações metabólicas, como estresse oxidativo. Nele estão presentes os efeitos naturais da gravidade ao longo dos anos, como as linhas de expressão, a diminuição da espessura da pele e o ressecamento cutâneo.
A pele tem efeitos degenerativos semelhantes aos observados em outros órgãos, mas reflete também certos aspectos da nossa saúde interior, como:
– Genética: com o tempo as células vão perdendo sua capacidade de se replicar. Este fenômeno é causado por danos no DNA decorrentes da radiação UV, toxinas ou deterioração relacionada à idade. Conforme as células vão perdendo a velocidade ao se replicar, começam a aparecer os sinais de envelhecimento.
– Hormônios: Ao longo dos anos há diminuição no nível dos hormônios sexuais, como estrogénio, testosterona, e dos hormônios do crescimento. Equilíbrio é fundamental quando se fala de hormônios; diminuindo os níveis hormonais com o envelhecimento, acelera-se a deterioração da pele. Em mulheres, a variação nos níveis de estrogênio durante a menopausa é responsável por mudanças cutâneas significativas: o seu declínio prejudica a renovação celular da pele, resultando em afinamento das camadas epidérmicas e dérmicas.
– Estresse oxidativo: Desempenha papel central na iniciação e condução de eventos que causam o envelhecimento da pele. Ele altera os ciclos de renovação celular, causa danos ao DNA que promovem a liberação de mediadores pró-inflamatórios, que, por sua vez, desencadeiam doenças inflamatórias ou reações alérgicas na pele.
Além disso, células do sistema imunológico chamadas células de Langerhans diminuem com o envelhecimento. Isto afeta a capacidade da pele para afastar o estresse ou infecções que podem afetar sua saúde. Com o avançar da idade, diminui-se a imunidade, aumentando a incidência de infeções, malignidades e deterioração estrutural.
– Níveis elevados de açúcar no sangue e glicação: A glicose é um combustível celular vital. No entanto, a exposição crónica de glicose pode afetar a idade do corpo por um processo chamado de glicação. A glicação pode ocorrer pela exposição crônica ao açúcar exógeno, nos alimentos, ou endógeno, como no caso do Diabetes. A consequência principal desse processo é o estresse oxidativo celular, tendo como consequência, o envelhecimento precoce.
Envelhecimento extrínseco da pele
É o envelhecimento provocado pela exposição ao sol e outros fatores ambientais. Um dos agentes mais importantes é a radiação solar ultravioleta. As toxinas com as quais entramos em contato, como tabaco, álcool, poluição, entre outros também ajudam no processo de envelhecimento da pele, e dependendo do grau de exposição aceleram-no.
Fatores que aceleram o envelhecimento:
– Radiação solar: atua na pele causando desde queimaduras até fotoenvelhecimento e aparecimento dos cânceres da pele. Várias alterações de pigmentação da pele são provocadas pela exposição solar, como as manchas, pintas e sardas. A pele fotoenvelhecida é mais espessa, por vezes amarelada, áspera e manchada.
– Cigarro: fumantes possuem marcas acentuadas de envelhecimento na pele. O calor da chama e o contato da fumaça com a pele provocam o envelhecimento e a perda de elasticidade cutânea. Além disso, o fumo reduz o fluxo sanguíneo da pele, dificultando a oxigenação dos tecidos. A redução deste fluxo parece contribuir para o envelhecimento precoce da pele e para a formação de rugas, além de dar à pele uma coloração amarelada. Rugas acentuadas ao redor da boca são muito comuns em fumantes.
– Álcool: Altera a produção de enzimas e estimula a formação de radicais livres, que causam o envelhecimento. A exceção à regra é o vinho tinto, que, se consumido moderadamente, têm ação anti-radicais livres, pois é rico em flavonóides, um potente antioxidante.
– Movimentos musculares: movimentos repetitivos e contínuos de alguns músculos da face aprofundam as rugas, causando as chamadas marcas de expressão, como as rugas ao redor dos olhos.
– Radicais livres: são uns dos maiores causadores do envelhecimento cutâneo. Os radicais livres se formam dentro das células pela exposição aos raios ultravioleta, pela poluição, estresse, fumo, etc. Acredita-se que os radicais livres provocam um estresse oxidativo celular, causando a degradação do colágeno (substância que dá sustentação à pele) e a acumulação de elastina, que é uma característica da pele fotoenvelhecida.
– Bronzeamento artificial: a Sociedade Brasileira de Dermatologia condena formalmente o bronzeamento artificial que pode causar o envelhecimento precoce da pele (rugas e manchas) e formação de câncer da pele. A realização desse procedimento por motivações estéticas é proibida no Brasil desde 2009.
– Alimentação: uma dieta não balanceada contribui para o envelhecimento da pele. Existem elementos que são essenciais e devem ser ingeridos para repor perdas ou para suprir necessidades, quando o organismo não produz a quantidade diária suficiente. O excesso de açúcar também “auxilia” a pele a envelhecer mais depressa, como já foi dito anteriormente.
TRATAMENTOS
Como a busca pela juventude e beleza continuam a crescer, os avanços de pesquisa dentro da indústria de cosméticos e da estética médica têm visto um crescimento exponencial nos últimos 20 anos. Os tratamentos mais procurados são aqueles que apresentam resultados em um curto espaço de tempo e baixo risco. Estes incluem lasers, luz intensa pulsada, preenchimentos à base de ácido hialurônico, toxina botulínica, peeling químico, radiofrequência, e os procedimentos dermoabrasão.
Confira algumas opções:
– Peeling: Os peelings químicos com ácido glicólico, ácido retinóico, ácido mandélico e outros, oferecem um tratamento não invasivo para ajudar a renovar a superfície cutânea. Após a aplicação, há renovação da camada superficial da pele trazendo brilho radiante e minimizando a visibilidade das linhas finas e de manchas. Embora peelings químicos sejam utilizados principalmente na face, eles também podem ser usados para melhorar a pele no pescoço, colo, mãos e braços.
– Luz Intensa Pulsada e Laser: Com tecnologia avançada, já há uma grande variedade de dispositivos e mecanismos disponíveis para tratar termicamente a pele. Sua principal indicação se dá no tratamento de vasos, melanose solar, poros dilatados, com melhora no aspecto geral cutâneo.
– O tratamento a laser fracionário tornou-se popular em práticas cosmiátricas, pois têm demonstrado resultados favoráveis e com o tempo de recuperação mínimo. Em geral, este tipo de tratamento envolve a aplicação de uma luz de laser focado na pele. Com o calor gerado pela luz, as camadas superiores e médias são removidas da pele. Após a cicatrização, os resultados gerais mostram uma melhoria visível na coloração da pele e suavização de rugas.
– Toxinas e Preenchimentos: Para ajudar a restaurar o volume e a minimizar linhas finas e rugas semipermanentes, toxina botulínica e preenchedores dérmicos podem ser utilizados na área dos olhos, testa e dobras nasolabial, podem ser utilizados na face, pescoço e colo, esse último se referindo aos preenchedores. Os resultados geralmente duram de 4 a 6 meses para as toxinas e de um ano até um ano e meio se referindo aos preenchedores .
Importante: Para saber qual é a opção mais indicada para tratar o envelhecimento, procure um dermatologista. Este profissional está apto para fazer uma análise da sua pele e das suas condições de saúde e, assim, prescrever a terapia adequada a cada caso. Cabe ressaltar que a duração ou o resultado de cada tratamento variam conforme o estado geral de saúde e as características de cada paciente.
MITOS E VERDADES SOBRE ENVELHECIMENTO
A pele precisa de vários produtos e uma rotina para o dia e para a noite. Mito. Você não precisa de vários produtos para tratar e combater o envelhecimento da pele, apenas ingredientes com qualidades específicas. Certifique-se de escolher um produto que tenha os ingredientes mais benéficos para o envelhecimento da pele: vitamina A e vitamina C . Se o seu hidratante noturno ou sérum tem estes ingredientes-chave, você está no caminho certo, e se o seu produto tem também alfa-hidróxi ácido e ácido glicólico ainda melhor, eles são ótimos para renovar a pele, e ideais para tratamento do envelhecimento. Mas atenção: consulte um dermatologista para conhecer os produtos indicados.
Os produtos precisam ser caros para funcionarem. Mito. Não existe essa relação, produtos caros podem não funcionar, assim como produtos que custam muito pouco podem ser verdadeiras fontes de beleza. O essencial é verificar a embalagem do produto, seus princípios ativos, sua data de validade. Caros ou baratos, devem sempre ser indicados por um dermatologista.
Fumar acelera o envelhecimento da pele. Verdade. Isso faz com que apareçam rugas e a pele fique sem brilho e perca a viscosidade.
Álcool faz mal para a pele. Verdade. Alguns estudos sugerem que comer muitas frutas e vegetais frescos pode ajudar a prevenir os danos que levam ao envelhecimento prematuro da pele. E também sugerem que uma dieta que contenha muito açúcar e outros carboidratos refinados pode acelerar o envelhecimento.
Praticar exercícios físicos faz bem para a pele: O exercício moderado pode melhorar a circulação e estimular o sistema imunológico. Isto, por sua vez, pode dar à pele uma aparência mais jovem.
Dormir de barriga para cima evita rugas. Verdade. Dormir de lado ou sob o rosto faz com que linhas apareçam. Com o tempo, essas linhas podem se transformar em rugas permanentes
As lâmpadas fluorescentes e a luz da tela de computador aceleram o envelhecimento da pele. Mito. Ainda não há estudos científicos que confirmem definitivamente essa associação.
Proteger a pele do sol previne o envelhecimento. Verdade. A exposição excessiva à radiação ultravioleta é uma das principais causas de câncer da pele e envelhecimento precoce.
A radiação UVA causa mais rugas que a UVB. Verdade. A radiação UVA penetra mais profundamente na pele e é a principal responsável pelo fotoenvelhecimento.
Temos de usar filtro solar todos os dias para prevenir o envelhecimento. Verdade. Precisamos aplicar o protetor diariamente, mesmo em dias frios ou chuvosos, pois 80% da radiação UV atravessa as nuvens.
DICAS SOBRE ENVELHECIMENTO
O sol tem um papel importante no envelhecimento prematuro da nossa pele, como vimos. Além dele, outros fatores podem fazer com que nossa pele envelheça mais rápido do que deveria, por isso, preparamos algumas dicas para ajuda-lo nessa corrida contra o tempo.
– Proteja a sua pele do sol todos os dias. Diariamente, mesmo em dias de frio ou chuva, aplique um filtro solar com FPS 30 (ou superior). Entretanto, você deve aplicar protetor solar todos os dias em toda a pele que não está coberta pela roupa, isso inclui mão, pescoço, nuca, orelhas, pés, braços. Não adianta passar protetor apenas no rosto! Se for nadar ou praticar esportes, o produto precisa ser resistente à água. Se houver muita exposição solar ou suor excessivo, o produto deve ser reaplicado regularmente, de preferência a cada 3 horas.
– Use outras estratégias de fotoproteção. Só o filtro solar não basta. Para ficar bem protegida, é necessário ficar na sombra nos horários de sol forte e complementar o protetor com óculos, roupas e chapéus apropriados.
– Beba no mínimo dois litros de água por dia. A ingestão de água hidrata o organismo e facilita a eliminação de toxinas que contribuem para o envelhecimento da pele.
– Higienize a pele diariamente. Limpar a pele duas vezes ao dia, de manhã e à noite. O acúmulo dos resíduos de suor, poluição, maquiagem e outras substâncias provoca a obstrução dos poros e o surgimento de rugas.
– Use sempre um demaquilante, e nunca durma maquiada. O demaquilante é mais eficaz que o sabonete para remover a maquiagem. Mesmo que esteja muito cansada, remova sempre a “pintura” do rosto, todos os dias. O hábito de dormir maquiada obstrui os poros e impede a pele de respirar, o que provoca oleosidade e envelhecimento precoce.
Mesmo as pessoas que já tenham sinais de envelhecimento prematuro na pele podem se beneficiar ao mudar seu estilo de vida. Ao proteger a pele do sol, você dá uma chance para reparar alguns dos danos. Fumantes que param de fumar também percebem que sua pele parece mais saudável.
Se os sinais de envelhecimento da pele o incomodam, você pode consultar um dermatologista. Há tratamentos e procedimentos pouco invasivos para atenuar as rugas e dar firmeza à pele que deixam muitas pessoas com aparência mais jovem. Converse com seu médico.
(Fonte: site Sociedade Brasileira de Dermatologia)
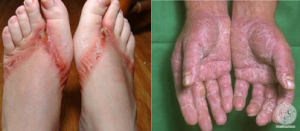
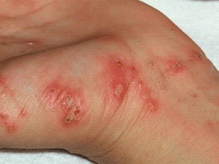
Escabiose (ou Sarna)
O QUE É?
A escabiose (ou sarna) é uma doença contagiosa causada pelo ácaro Sarcoptes scabie variedade hominis, transmitida pelo contato direto com uma pessoa infectada. Ocorre em ambos os sexos, em qualquer faixa etária, independentemente da raça ou de hábitos de higiene pessoal. O Sarcoptes scabie é um parasita exclusivo da pele do homem, e que sobrevive poucas horas quando está fora dela. A fêmea fecundada penetra na epiderme e elimina cerca de 40 a 50 ovos, morrendo em seguida. O ciclo biológico do ovo até sua forma adulta demora cerca de 15 dias, daí a importância de repetir o tratamento depois de 7 a 15 dias.
SINTOMAS
Geralmente, 3 a 4 dias após o contato com o ácaro, surgem pápulas (“bolinhas”), às vezes com pequenas bolhas de água e que coçam muito, localizadas nos punhos, entre os dedos, mamilos, axilas, abdômen, nádegas e genitália. Nas crianças pode acometer o couro cabeludo, palmas das mãos e plantas dos pés. O prurido (coceira) é mais intenso à noite, provocando arranhões que podem infectar.
DIAGNÓSTICO
O diagnóstico é feito com base na história de coceira noturna, associada a lesões cutâneas presentes nos locais sugestivos. Em geral, há mais de um caso no ambiente residencial. O diagnóstico é clínico, mas se necessário, poderá ser feita uma confirmação laboratorial pelo achado do ácaro, em material coletado da pele do paciente, examinado ao microscópio.
TRATAMENTOS
Há vários medicamentos de uso tópico que podem ser utilizados no tratamento da escabiose. As soluções escabicidas devem ser aplicadas em todo o corpo, por 2 ou 3 noites seguidas. Existe também a possibilidade do tratamento incluir o uso de drogas sistêmicas. Antes de iniciar o tratamento, deve ser feito um levantamento de todos os membros da casa, avaliando e tratando os que estão acometidos, e evitando assim, a permanência de contágio entre familiares. As roupas devem ser trocadas e lavadas diariamente. Os sabonetes escabicidas não costumam ser eficazes e produzem, em diversos casos, reações alérgicas que pioram o quadro. Gestantes e lactantes não devem utilizar os mesmos medicamentos que as outras pessoas acometidas pela escabiose.
(Fonte: site Sociedade Brasileira de Dermatologia)
Estrias
O QUE É?
As estrias são cicatrizes atróficas que se formam quando há destruição de fibras elásticas e colágenas na pele. Formam-se, normalmente, quando há aumento do volume corpóreo por causa de gravidez, aumento de peso, colocação de prótese mamária, uso de anabolizantes; ou por fatores hormonais como o uso de estrógeno e hormônios adrenocorticais. O uso prolongado de tratamentos com corticoides também podem desencadear estrias. Fatores genéticos também podem estar envolvidos.
Formam-se, então, as linhas atróficas na pele por causa da diminuição da espessura da derme e epiderme. Essas linhas quando são recentes são de cor rósea ou púrpura; as antigas ficam esbranquiçadas.
COMO SE MANIFESTA
Em mulheres é mais comum encontrar estrias nos flancos, coxas, glúteos, abdômen e nos seios. Acontece muito quando a mulher entra na puberdade, cresce muito rápido, ou ganha peso em um curto espaço de tempo. Na fase adulta, durante a gravidez podem aparecer estrias no abdômen e nos seios. Outra causa comum, hoje, é o aparecimento após a colocação de próteses de silicone, por causa da distensão dos tecidos de forma abrupta.
Já em homens é mais comum nos ombros, braços e costas. Os que se submetem a musculação excessiva ou abusam de anabolizantes são os mais propensos. Em homens o ganho de peso e o crescimento abrupto também são causas de estrias.
As estrias róseas ou arroxeadas são recentes, podem apresentar discreta coceira e são acompanhadas por um processo inflamatório local; já as brancas como são mais antigas, já ocorreu uma atrofia mais intensa das fibras colágenas e elásticas, e não há inflamação envolvida. Em pessoas de pele morena ou negra as estrias podem aparecer com uma coloração mais escura do que seu (o) tom de pele.
TRATAMENTO
A eficácia do tratamento irá depender da fase da estria, o local em que ela se encontra e sua espessura. É importante lembrar que não há cura total, mas há significativa melhora em sua aparência. A genética do paciente, a raça, a idade e a produção de colágeno individual são fatores que também influenciam no sucesso do tratamento.
Além disso, quanto mais cedo iniciar-se o tratamento, maiores as chances de que os resultados sejam positivos. Há vários tipos de tratamento, desde cremes tópicos, aplicação de ácidos, lasers e peelings. O dermatologista é o profissional mais indicado para diagnosticar e prescrever os tratamentos, ele irá avaliar qual ou quais os tratamentos irão lhe trazer melhores resultados. Veja alguns dos procedimentos mais indicados:
– Ácido retinóico: pode ser usado em casa e o paciente usa o ácido para estimular a produção de colágeno. É importante manter a pele sempre hidratada.
– Microdermoabrasão: Promove estímulo para reorganização dos tecidos da estria e facilita a penetração de outras substâncias, como o ácido retinóico. Deve ser feito com cuidado para evitar sangramentos no local.
– Infravermelho: a penetração da luz infravermelha produz aumento da temperatura na derme, chegando a 65°C, provoca desagregação do colágeno, contração do mesmo, e estímulo à produção do novo colágeno com remodelação da derme.
– Laser ablativo e fracionado: é uma excelente opção de tratamento, tem um dano térmico controlado e requerem poucas sessões. Esse método é eficaz em estrias antigas. Uma desvantagem do tratamento é o desconforto na hora das aplicações.
– Laser não-ablativo: tem ponteiras precisas que não machucam a epiderme, portanto, podem ser realizados em qualquer tipo de pele e época do ano, mas demandam um maior numero de sessões.
– Subcisão: procedimento cirúrgico no qual através de uma agulha apropriada faz-se uma ruptura das traves de fibrose produzindo hematoma no local, podendo associar a esse tratamento a sutura da estria ou o preenchimento das áreas atróficas com ácido hialurônico.
PREVENÇÃO
A melhor prevenção é evitar os fatores que podem fazer com que ela apareça. Manter o peso constante, evitar o uso prolongado de corticóides tópicos ou sistêmicos e evitar o uso de anabolizantes.
É importante manter a hidratação adequada da pele com o uso de cremes a base de uréia, lactato de amônio, óleo de semente de uva e amêndoas, rosa mosqueta, ácido hialurônico.
(Fonte: site Sociedade Brasileira de Dermatologia)
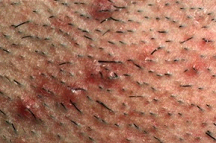
Foliculite
O QUE É?
Foliculite ocorre quando há infecção dos folículos pilosos, causada por bactérias, como o estafilococo, ou outros fatores. Infecções graves podem causar perda permanente do cabelo e cicatrizes.
A infecção aparece como pequenas espinhas, de ponta branca, em torno de um ou mais folículos pilosos. A maioria dos casos de foliculite é superficial, pode coçar, e doer. Normalmente a inflamação do pelo sara sozinha, mas os casos mais graves e recorrentes merecem atenção e tratamento com um dermatologista.
SINTOMAS
A foliculite pode ser superficial ou profunda. No primeiro caso, afeta apenas a parte superior do folículo piloso. Os sintomas são: pequenas espinhas vermelhas, com ou sem pus; a pele pode ficar avermelhada e inflamada; causa coceira e sensibilidade na região.
São raros os casos de foliculite que causam complicações. Entretanto, preste atenção a possíveis recorrências, ou seja, um local em que o pelo sempre “encrava”, ou se a área atingida pela foliculite aumenta. Procure o dermatologista, ele irá indicar o melhor tratamento.
Quando a inflamação atinge áreas mais profundas da pele, pode haver a formação de furúnculos. Os sintomas são: grandes áreas avermelhadas; lesões elevadas com pus amarelado no meio; as áreas ficam muito sensíveis e doloridas e pode coçar também; em alguns casos a dor é intensa. As chances de cicatrizes são maiores nesses casos, e pode haver destruição do folículo piloso.
DIAGNÓSTICO E TRATAMENTO
Um médico pode diagnosticar a foliculite simplesmente olhando a pele. Em alguns casos, os médicos podem retirar amostras da secreção da lesão para que ela seja examinada em laboratório.
Os casos leves de foliculite provavelmente curam-se sozinhos. Mas, casos persistentes ou recorrentes podem exigir tratamento. A terapia dependerá do tipo e da gravidade da sua infecção.
Foliculite Estafilocócica
Tipo comum. Ocorre quando os folículos pilosos são infectados com bactérias staphylococcus aureus (estafilococos).É caracterizada por coceira, inflamação com pus e pode ocorrer em qualquer região do corpo que possua pelos. Quando afeta área da barba de um homem, é chamada de coceira do barbeiro. Embora os estafilococos vivam na pele o tempo todo, elas podem causar problemas quando entram no corpo através de um corte ou outro ferimento. Isto pode ocorrer por arranhões ou lesões na pele. O tratamento pode ser com antibiótico tópico, oral ou uma combinação dos dois. Também pode ser recomendado evitar raspar a área, até que a infecção sare.
Foliculite por pseudômonas (foliculite da banheira quente)
As bactérias pseudomonas aeruginosa proliferam em ambientes aquáticos em que os níveis de cloro e o pH não são bem regulados, como banheiras de hidromassagem. A infecção aparece entre oito horas e cinco dias após a exposição à bactéria. São erupções vermelhas, que coçam, e mais tarde bolhas com pus podem aparecer também. Áreas que ficam úmidas por mais tempo são as mais propensas à infecção, como as áreas cobertas pela roupa de banho. O tratamento se dá normalmente com loções para aliviar a coceira, antibióticos são receitados raramente.
Pseudofoliculite da barba
Uma inflamação dos folículos pilosos na área da barba, afeta homens. Os pelos raspados ao crescerem se curvam e voltam para o interior da pele. Este processo leva à inflamação e, à vezes, cicatrizes na face e no pescoço. Há cuidados para prevenir. Usar o barbeador elétrico pode ser uma opção. Ao se barbear, procure utilizar água morna, massagear os pelos para que eles fiquem mais amolecidos, ao passar o barbeador faça-o no sentido do crescimento dos pelos. E após terminar o processo, passe um hidratante.
Foliculite Pitirospórica
Comum em adolescentes e homens adultos, é causada por um fungo que causa inflamações avermelhadas, que coçam, nas costas e no peito. Atinge, às vezes, o pescoço, ombros, braços e face. Antifúngicos tópicos ou orais são os tratamentos mais eficazes para este tipo de foliculite.
Sycosis barba
Inflamação em todo o folículo piloso após o barbear. Pequenas inflamações aparecem primeiro no lábio superior, queixo e mandíbula. Podem aparecer constantemente com o barbear contínuo. Em casos mais graves pode deixar cicatrizes.Compressas e antibiótico local são os tratamentos mais utilizados.
Foliculite gram-negativo
Costuma se desenvolver quando a pessoa usa antibióticos por longo tempo para tratar acnes. Surge principalmente no nariz. Esses medicamentos alteram o equilíbrio normal da pele, fazendo com que organismos nocivos se desenvolvam, como as bactérias gram-negativas. Na maioria das pessoas não há grandes problemas, principalmente após cessar o uso dos medicamentos. Mas elas podem se espalhar pelo rosto e causar lesõesgraves. Apesar de este tipo ser provocado pelo uso prolongado de antibióticos, medicamentos tópicos ainda são a melhor forma de tratamento.
Furúnculos e carbúnculos
Ocorre quando há infecção com estafilococos. É uma inflamação inchada, bem avermelhada e febril. Conforme a quantidade de pus no interior aumenta, a região se torna mais dolorosa. Quando as lesões são muito grandes pode haver cicatriz no futuro. O carbúnculo é um aglomerado de furúnculos, que muitas vezes ocorre na parte de trás do pescoço, ombros, costas e coxas. São infecções mais profundas e graves do que um único furúnculo. Quase sempre deixam pequenas cicatrizes. O médico pode drenar a infecção com uma pequena incisão para aliviar a febre e a dor. No caso dos carbúnculos pode ser necessário usar antibióticos para ajudar na melhora dos sintomas.
Foliculite eosinofílica
Acomete principalmente pessoas com HIV. É caracterizada por manchas inflamadas, feridas com pus, principalmente no rosto e, às vezes, nos braços, que podem coçar. As feridas costumam se espalhar, e deixam as áreas mais escuras do que a pele normal. A causa exata da foliculite eosinofílica não é conhecida, embora possa envolver o mesmo fungo responsável pela foliculite pitirospórica. Neste tipo, os corticosteroides são o melhor tratamento, em casos graves é necessário entrar com a medicação oral também. Em pacientes com HIV além dos esteroides tópicos o médico pode receitar anti-histamínicos via oral.
PREVENÇÃO
Manter a pele limpa, seca e livre de escoriações ou irritações pode ajudar a prevenir a foliculite. Certas pessoas são mais propensas a infecções, como as pessoas com diabetes. Se você tem algum problema médico que o torna mais propenso a contrair infecções, algumas precauções podem ser importantes.
Evite lavagens antissépticas rotineiramente, pois deixam a pele e seca e matam bactérias protetoras. Mantenha a pele hidratada. Tome cuidado ao fazer a barba, use gel de barbear, espuma ou sabão para lubrificar as lâminas e evitar cortes.
(Fonte: site Sociedade Brasileira de Dermatologia)
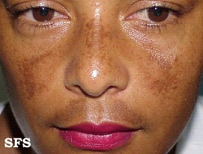
Fotossensibilidade
O QUE É?
A fotossensibilidade é uma reação incomum sensibilidade extrema da pele quando exposta à luz do Sol ou fontes luminosas artificiais, induzidas por substâncias químicas. Aas reações podem se instalar em menos de 30 minutos até dias, e podem deixar marcas e lesões nas áreas expostas aos raios solares ou em locais mais distantes, nesse caso, dificultando o diagnóstico.
TIPOS DE REAÇÃO
– Fototóxica. Resulta da liberação de energia por agentes fotossensibilizantes e pode provocar danos a longo prazo na pele. Mais comum, pode ser observada minutos ou horas após o contato com o agente agressor associado aos raios solares (como exemplo temos as reações causadas pelo sumo do limão e sol). As reações são locais, ou seja, apenas na parte que foi exposta ao agente fotossensibilizante. Não há envolvimento imunológico nesse caso, e pode ocorrer com qualquer indivíduo.
– Fotoalérgica. Mais rara, ocorre quando uma substância química induzida pelos raios UV alteram moléculas da pele, transformando-as em novas substâncias. Isso provoca uma resposta do corpo, que ataca essas novas moléculas (diferentes) formadas. Demora mais tempo para poder ser observada pois precisa de um contato prévio com a substância para que ocorra essa sensibilização. As reações costumam aparecer entre um e três dias após o contato e não se limitam ao local atingido, podendo se espalhar para o resto do corpo.
SINTOMAS
– Quando os raios ultravioleta atingem a pele fotossensível , o mais comum é a ocorrência de algum tipo de dermatite (erupções cutâneas provocadas pela substância agressora).
– Prurido (coceira), machucados, vermelhidão e pequenas bolhas também podem surgir.
TRATAMENTO E PREVENÇÃO
– A abordagem mais eficiente é a fotoproteção: usar roupas adequadas para se proteger do Sol e sempre aplicar filtro solar antes de sair ao ar livre.
– No caso de doenças mais graves relacionadas à fotossensibilidade, como lúpus eritematoso sistêmico por exemplo, o tratamento é mais específico e feito com medicamentos.
– Medicamentos por via oral e tópicos são utilizados, devendo ser indicados pelo médico.
– Evitar contato com substâncias fotossensibilizantes, como algumas plantas, perfumes e outros cosméticos, antibióticos, associados à exposição solar.
(Fonte: site Sociedade Brasileira de Dermatologia)
Hanseníase
O QUE É?
A hanseníase, também conhecida como lepra, é uma doença infecciosa causada por uma bactéria chamada Mycobacterium leprae. Foi descoberta em 1873 por um cientista chamado Hansen, o nome dado a ela é em homenagem ao seu descobridor. Entretanto, esta é uma das doenças mais antigas já registradas na literatura, com casos na China, Egito e Índia, antes de Cristo.
A doença é curável, mas se não tratada pode ser preocupante. Hoje, em todo o mundo, o tratamento é oferecido gratuitamente, e há várias campanhas para a erradicação na doença. Os países com maiores incidência são os menos desenvolvidos ou com condições precárias de higiene e superpopulação. Em 2011, o Ministério da Saúde registrou no Brasil mais de 33 mil casos da doença.
A transmissão do M. leprae se dá através de contato íntimo e contínuo com o doente não tratado. Apesar de ser uma doença da pele, é transmitida através de gotículas que saem do nariz, ou através da saliva do paciente. Não há transmissão pelo contato com a pele do paciente.
Afeta primordialmente a pele, mas pode afetar também os olhos, os nervos periféricos e, eventualmente, outros órgãos. Ao penetrar no organismo, a bactéria inicia uma luta com o sistema imunológico do paciente. O período de incubação é prolongado, e pode variar de seis meses a seis anos.
SINTOMAS
A hanseníase acomete primeiro a pele e os nervos periféricos, e pode atingir também os olhos e os tecidos do interior do nariz. O primeiro e principal sintoma são o aparecimento de manchas de cor parda, ou eritematosas, que são pouco visíveis e com limites imprecisos.
Nas áreas afetadas pela hanseníase, o paciente apresenta perda de sensibilidade térmica, perda de pelos e ausência de transpiração. Quando lesiona o nervo da região em que se manifestou a doença, causa dormência e perda de tônus muscular na área.
Podem aparecer caroços e/ou inchaços nas partes mais frias do corpo, como orelhas, mãos e cotovelos; e pode haver alteração na musculatura esquelética causando deformidades nos membros.
Além disso, são identificadas quatro formas clínicas da doença:
Hanseníase indeterminada
Estágio inicial da doença e muito comum em crianças. Quando começa nesse estágio, apenas 25% dos casos evoluem para outras formas.
Hanseníase Tuberculóide
Forma mais leve da doença. A pessoa tem apenas uma ou poucas manchas pálidas na pele. Ocorre quando a patologia é paucibacilar (com poucos bacilos), ou seja, não contagiosa. Alterações nos nervos próximos à lesão, podem causar dor, fraqueza e atrofia muscular.
Hanseníase Borderline
Forma intermediária da doença. Há mais manchas na pele e cobrindo áreas mais extensas, em alguns casos é difícil precisar onde começa e onde termina.
Hanseníase Virchowiana
Forma grave da doença, multibacilar, com muitos bacilos, e contagiosa. Os inchaços são generalizados e há erupções cutâneas, dormência e fraqueza muscular. Nariz, rins e órgãos reprodutivos masculinos também podem ser afetados.
DIAGNÓSTICO
O diagnóstico da hanseníase é feito pelo dermatologista, e envolve a avaliação clínica do paciente, com aplicação de testes de sensibilidade, palpação de nervos, avaliação da força motora etc. Se o dermatologista desconfiar de alguma mancha ou ferida no corpo do paciente, poderá fazer uma biópsia da área ou pedir um exame laboratorial para medir a quantidade de bacilos. O exame identifica se a hanseníase é paucibacilar, com pouco ou nenhum bacilo; ou multibacilar, com muitos bacilos.
É importante lembrar que a hanseníase é uma doença totalmente curável, e não há motivo para preconceito. É importante ficar atento aos sinais e procurar o dermatologista, ele prescreverá o tratamento adequado.
TRATAMENTO
O Tratamento é gratuito e fornecido pelo Sistema Único de Saúde (SUS). Antibióticos são usados para tratar as infecções, mas o tratamento completo é em longo prazo. Nas formas mais brandas (paucibacilar) demora em torno de seis meses, já nas formas mais graves (multibacilar) o tempo é de um ano ou mais.
Há alguns medicamentos específicos e combinações que são prescritas pelo médico. Alguns não podem ser tomados por grávidas, por isso avise o médico em caso de gravidez.
É fundamental seguir o tratamento, pois é eficaz e permite a cura da doença, caso não seja interrompido. A primeira dose do medicamento já garante que a hanseníase não será transmitida.
PREVENÇÃO
A melhor forma de prevenir a doença é mantendo o sistema imunológico eficiente. Ter boa alimentação, praticar atividade física, manter condições aceitáveis de higiene também ajudam a manter a doença longe, pois, caso haja contato com a bactéria, logo o organismo irá combatê-la.
Outra dica importante é convencer os familiares e pessoas próximas a um doente a procurarem uma Unidade Básica de Saúde para avaliação, quando for diagnosticado um caso de hanseníase na família. Dessa forma, a doença não será transmitida nem pela família nem pelos parentes próximos e amigos.
(Fonte: site Sociedade Brasileira de Dermatologia)
Hemangioma
O QUE É?
Os hemangiomas são formações tumorais benignas de capilares e vasos sanguíneos. Aparecem na pele como manchas ou tumorações avermelhadas e arroxeadas. Podem representar apenas alterações estéticas, mas casos desde o nascimento podem ser mais extensos e levar a sangramentos , distúrbios da coagulação e compressão de órgãos vizinhos. É extremamente rara a transformação de um hemangioma em uma lesão maligna.
SINTOMAS
Pode estar presente no nascimento ou se desenvolverem até o primeiro ano de vida. Geralmente, aparecem na face ou no couro cabeludo, mas podem se desenvolver até nos órgãos internos. Crescem de forma rápida, mas costumam desaparecer até o início da puberdade. Por causa desta regressão, os dermatologistas, geralmente, apenas observam e monitoram a evolução da lesão, caracterizada como uma elevação vermelha viva. Há casos com hemangiomas extensos e que devem ser diagnosticadas e tratados adequadamente desde o nascimento. Em geral os pediatras detectam estas doenças e encaminham para a abordagem adequada junto ao cirurgião vascular, plástico e dermatologista. Estes casos extensos são de tratamento multidisciplinar. São casos raros, mas que devem ser tratados emergencialmente pois podem causar manifestações sistêmicas devidos às alterações nos fatores de coagulação e hemorragias.
Angioma rubi
São pequenas “bolinhas” vermelhas semelhantes a pedras de rubi, que surgem geralmente durante a fase adulta e aparecem principalmente no tronco e abdome. A quantidade e o tamanho costumam aumentar com o passar dos anos.
Granuloma piogênico
São verdadeiros tumores benignos que crescem rapidamente e sangram com igual facilidade. Surgem no canto das unhas, em decorrência de unhas encravadas ou sapatos apertados, em locais de machucados e até na mucosa oral. Como crescem rapidamente costumam assustar o paciente. É importante afastar a possibilidade de um melanoma sem pigmento (melanoma amelanótico) quando vemos um granuloma piogênico, principalmente àqueles refratários ao tratamento. Assim, no seu tratamento, o médico deve considerar mandar o material retirado para exame laboratorial. (já vai ser falado no tratamento)
Mancha vinho do porto
São manchas arroxeadas que surgem em qualquer parte do corpo. Não trazem nenhum tipo de problema além da estética. Retirar essa frase. Em geral, o problema é estético, mas lesões muito extensas podem indicar alterações congênitas, neurológicas ou oftalmológicas. Caso o paciente deseje removê-la, o tratamento com laser é o mais indicado. Há que investigar se não há comprometimento profundo.
TRATAMENTO
Os tratamentos dependem do tipo de hemangioma:
– Hemangioma infantil: o costume é esperar a regressão total das tumorações, que muito raramente apresentam complicações. A opção de remover a lesão deve ser amplamente discutida com o médico, salvo em condições que possam atrapalhar o bom funcionamento dos órgãos ou de outros sentidos, como a visão.
– Nos granulomas piogênicos, o tratamento depende do tamanho da lesão. As pequenas são geralmente tratadas com cauterização química. Lesões maiores requerem eletrocoagulação, com anestesia local aplicada ou crioterapia. Antibióticos podem ser receitados caso haja inflamação ou infecção mais grave no local da lesão. Considerar a possibilidade de envio para exame laboratorial a fim de afastar outros tumores que simulem o granuloma piogênico, tais como o melanoma sem pigmento.
– Lesões menores e menos graves, como o angioma rubi, operações de eletrocoagulação ou até mesmo excisão e sutura podem resolver o problema. A criocirurgia também pode ser uma solução. A indicação da retirada do angioma rubi é meramente estética. Geralmente é feito eletrocoagulação e a crioterapia é uma opção. Retirar a excisão e sutura
– Lesões maiores podem exigir retalhos ou enxertos para sua correção.
– A cirurgia com laser também é uma opção para casos como a mancha vinho do porto ou em casos mais graves, quando a lesão é de difícil manejo cirúrgico.
(Fonte: site Sociedade Brasileira de Dermatologia)
Herpes
Herpes Simples
O QUE É?
O herpes simples é uma doença contagiosa muito comum causada pelo vírus HSV (vírus do herpes simples humano). Existem dois tipos de HSV: o tipo 1, que frequentemente se associa as lesões orais, e o tipo 2, que é responsável por 80 a 90% das lesões genitais. A contaminação ocorre pela exposição direta ao contato da pele e das mucosas com uma pessoa infectada.
SINTOMAS
A infecção primária é definida como a primeira infecção pelo HSV em um paciente que nunca teve contato anterior com o vírus. Após a exposição o paciente poderá desenvolver as lesões da infecção primária, que geralmente são mais graves, ou apresentar uma infecção subclínica, na qual não existem lesões aparentes. Após a infecção primária, o vírus tem a capacidade de permanecer no corpo humano sem nenhum sinal ou sintoma, podendo posteriormente ser reativado para produzir a doença recorrente (herpes recidivante), que geralmente é menos grave e de duração mais curta que a infecção primária.
A doença se caracteriza por vesículas (bolhinhas) que se agrupam como em um cacho de uva e rapidamente progridem para feridas. Comumente ocorrem nos lábios e na genitália, embora possam surgir em outras regiões.
A infecção primária pode se acompanhar de febre, cefaléia ( dor de cabeça), aumento dos gânglios(ínguas), rigidez de nuca, disuria ( dor para urinar) e secreção vaginal. Nos episódios recorrentes, normalmente os sintomas sistêmicos estão ausentes ou são muito leves. As lesões surgem de forma repetida no mesmo local, sendo precedidas por sintomas locais de dor, ardência e formigamento. O número de episódios recorrentes é variável, podendo ir de 2 a 8 ou mais, por ano. As recorrências estão frequentemente associadas a episódios de baixa de imunidade, estresse, exposição prolongada ao sol, febre, infecções, menstruação ou trauma local.
DIAGNÓSTICO
Em geral, é clínico. Em caso de dúvida pode ser feito um raspado do conteúdo da vesícula para avaliação no microscópio, que é um método rápido e fácil. A cultura viral e a sorologia são exames mais sensíveis na primoinfecção, do que nos casos de infecção recorrente.
TRATAMENTO
O tratamento deve ser iniciado tão logo comecem os primeiros sintomas, assim o surto deverá ser de menor intensidade e duração; evite furar as vesículas; evite beijar ou falar muito próximo de outras pessoas, principalmente de crianças se a localização for labial; evite relações sexuais se for de localização genital; lave sempre bem as mãos após manipular as feridas, pois a virose pode ser transmitida para outros locais de seu próprio corpo, especialmente as mucosas oculares, bucal e genital.
Não se automedique. Procure sempre um médico quando do surgimento do herpes. O tratamento é feito com antivirais orais. Os antivirais tópicos são questionáveis, pois apenas diminuem a eliminação do vírus, mas não influenciam na evolução do surto.
Herpes zoster
O QUE É?
A varicela (catapora) e o herpes zoster (cobreiro) são entidades distintas causadas pelo mesmo vírus, conhecido com vírus varicela-zoster (VZV) ou herpesvírus humano tipo 3.
A varicela ocorre com maior frequência na infância e resulta da infecção primária. Já o herpes zoster é mais comum no idoso, e tem origem na reativação do vírus após a primeira ocorrência de varicela. Várias condições estão associadas ao aparecimento do herpes zoster, como baixa imunidade, câncer, trauma local, cirurgias da coluna e sinusite frontal. Os idosos mostram uma diminuição da imunidade ao vírus, o que explica sua maior ocorrência após a quinta década.
SINTOMAS
A dor é o sintoma mais importante no herpes zoster. Ela costuma preceder o aparecimento das lesões e pode persistir por várias semanas ou meses após a resolução das lesões. A complicação é conhecida por neurite pós-herpética. A caracteristica mais marcante do herpes zoster é a distribuição e localização da erupção, que costuma ser do mesmo lado do corpo, não atravessando a linha média. As lesões consistem em vesículas dispostas em trajeto linear, acometendo frequentemente o tronco, a face ou os membros.
DIAGNÓSTICO
O diagnóstico costuma ser clínico. No estágio pré-lesão pode ser confundido com outras causas de dor localizada, no entanto, quando a erupção aparece, o diagnostico é quase sempre óbvio.
TRATAMENTO
Os principais objetivos do tratamento são limitar a extensão, duração e gravidade da doença na sua fase aguda e aliviar a neuralgia pós-herpética, com emprego de analgésicos e drogas antivirais, que devem ser iniciados precocemente. No caso de surgimento de lesão de herpes zoster na região centro facial, acometendo nariz e olhos, deve-se procurar o médico imediatamente, pois pode ser necessária internação para medicação venosa, a fim de evitar complicações como cegueira ou meningite.
PREVENÇÃO
A vacina contra herpes zoster é indicada para pessoas com mais de 50 anos, reduzindo o risco de ocorrência em cerca de 50%.
(Fonte: site Sociedade Brasileira de Dermatologia)
Hiperidrose
O QUE É?
É uma condição que provoca suor excessivo. Os pacientes podem suar mesmo em repouso. A sudorese é uma condição normal do nosso corpo e ajuda a manter a temperatura. É normal suar quando está calor, ou durante a prática de atividade físicas, ou em certas situações específicas, como momentos de raiva, nervosismo ou medo.
Porém, a sudorese excessiva ocorre mesmo sem a presença de qualquer desses fatores. Isso porque as glândulas sudoríparas dos pacientes são hiperfuncionantes. As hiperidrose pode decorrer de diferentes causas, como fatores emocionais, hereditários ou doenças. Diferentes regiões do corpo podem ser acometidas pela hiperidrose: axilas, palma das mãos, rosto, cabeça, sola dos pés e virilha.
Quando há transpiração extrema, esta pode ser embaraçosa, desconfortável, indutora de ansiedade e se tornar incapacitante. Pode perturbar todos os aspectos da vida de uma pessoa, desde a escolha da carreira e atividades recreativas até relacionamentos, bem-estar emocional e autoimagem.
SINTOMAS
O principal sintoma da hiperidrose é o suor excessivo, seja em todo o corpo, sejam em áreas localizadas, como axilas, mãos, pés ou rosto.
DIAGNÓSTICO
Há dois tipos de hiperidrose, primária focal e secundária generalizada. A hiperidrose focal aparece na infância ou adolescência, geralmente, nas mãos, pés, axilas, cabeça, ou rosto. As pessoas não suam quando dormem, ou em repouso. Normalmente há mais pessoas na mesma família com o mesmo problema. A hiperidrose primária focal afeta de 2 a 3% da população, no entanto, menos de 40% dos pacientes com essa condição consultam um médico.
O outro tipo é a hiperidrose secundária generalizada. Este tipo de transpiração excessiva é causado por uma condição médica, ou é efeito colateral de uma medicação. Ao contrário da hiperidrose focal primária, as pessoas com hiperidrose secundária suam em todas as áreas do corpo ou em áreas incomuns. Outra diferença fundamental entre os dois tipos de hiperidrose é que pessoas com hiperidrose generalizada secundária podem transpirar excessivamente durante o sono.
A hiperidrose secundária começa na fase adulta. O tratamento deste tipo de sudorese envolve primeiro determinar a causa da condição, seja outra doença ou uma medicação.
Há dois testes para se descobrir o tamanho da hiperidrose. O teste de amido-iodo, que consiste em uma aplicação de uma solução de iodo para a área suada e, após secagem, o amido é aspergido sobre a zona. A combinação amido e iodo com o suor deixa a região cor azul escuro. O outro método é o do papel de teste. Um papel especial é colocado sobre a área afetada para absorver o suor, e depois é pesado. Quanto mais peso tiver, mais suor se acumulou.
TRATAMENTO
Veja alguns tratamentos disponíveis e que podem ser prescritos por um dermatologista.
– Antitranspirantes: sudorese excessiva pode ser controlada com fortes antitranspirantes.
– Medicamentos: drogas anticolinérgicas ajudam a impedir a estimulação das glândulas sudoríparas, mas, embora eficazes para alguns pacientes, é pouco receitado. Os efeitos colaterais incluem boca seca, tonturas e problemas com a micção. Os beta-bloqueadores ou benzodiazepínicos pode ajudar a reduzir a transpiração relacionada ao estresse.
– Iontoforese: Este procedimento usa eletricidade para “desligar” temporariamente a glândula do suor e é mais eficaz para a transpiração das mãos e dos pés. As mãos e os pés são colocados em água e, em seguida, liga-se uma leve corrente elétrica. Esta é gradualmente aumentada até que o paciente sente uma sensação de formigamento. A terapia dura entre 10 e 20 minutos, e requer várias sessões. Os efeitos colaterais, embora raro, incluem bolhas e rachaduras da pele.
– Toxina botulínica tipo A: A toxina botulínica purificada pode ser injetada na axila, nas mãos ou nos pés para bloquear temporariamente os nervos que estimulam a sudorese.
– Simpatectomia torácica endoscópica (STE): em casos graves, pode-se recomendar um procedimento cirúrgico, que é minimamente invasivo. Isso ocorre quando outros tratamentos falharam. Este procedimento desliga o sinal que diz ao corpo para suar excessivamente, normalmente realizado em pacientes cujas palmas das mãos suam excessivamente. Também pode ser usado para tratar a extrema transpiração do rosto. STE não funciona igualmente bem para quem tem sudorese excessiva nas axilas. A principal complicação é começar a suar em outras áreas do corpo, onde isso não ocorria anteriormente.
(Fonte: site Sociedade Brasileira de Dermatologia)
Hirsutismo
O QUE É?
O hirsutismo é um aumento de quantidade de pelos na mulher em locais usuais ao homem, como queixo, buço, abdome inferior, ao redor de mamilos, entre os seios, glúteos e parte interna das coxas.
O hirsutismo, embora seja raro costuma afetar as mulheres durante os anos férteis e após a menopausa, geralmente está associado à irregularidade menstrual, alterações hormonais, infertilidade e acne. Muitos casos não têm causa definida.
SINTOMAS
O surgimento deste distúrbio pode ser provocado por causas genéticas, uso de medicamentos e distúrbios glandulares (chamados endocrinológicos)
Hirsutismo familiar.
O crescimento de pelos ocorre, mas não por causa dos ciclos menstruais ou de um desbalanço hormonal predominantemente androgênicos (hromônios masculinos), Estes estão normais nestas mulheres. Nesse caso, a condição é antiga, e pode estar associada a alguns grupos éticos específicos.
Excesso de hormônios masculinos.
O hirsutismo pode estar ligado ao excesso de produção de androgênios (hormônios masculinos) pelas glândulas adrenais e os ovários. Em geral nestes casos ocorre um surgimento dos pêlos progressivo, e deve ser investigado. Há causas diversas sendo as mais comuns distúrbios na regulação da produção dos hormônios sexuais e seu balanço, e muito raramente tumores nos ovários ou nas glândulas suprarrenais.
Medicamentos.
Alguns tipos de drogas podem estimular o surgimento de pelos, o que explica a manifestação clínica da doença.
Síndrome dos ovários policísticos.
Esse síndrome é associado ao conjunto de mudanças que a mulher sofre no seu ciclo menstrual por alterações hormonais, oleosidade, acne e infertilidade. O hirsutismo pode se manifestar em decorrência dessa síndrome.
TRATAMENTO
Um dos primeiros passos do tratamento é realizar uma investigação hormonal. A partir daí, o médico irá planejar todos os passos do tratamento, que passa inicialmente pela definição da doença de base, caso exista.
Medicamentos tópicos e sistêmicos
Na maior parte das vezes, o tratamento tópico (local) é realizado pelo bloqueio da ação dos hormônios masculinos nos pêlos, o que causa uma redução na sua velocidade e crescimento.
Por sua vez o tratamento sistêmico é realizado usando-se medicamentos de uso oral – são denominados antiandrogênicos.. Os resultados começam a aparecer entre três e seis meses.
Vale salientar que a Flutamida é uma medicação proibida para uso dermatológico no tratamento do hirsutismo, por seu risco de lesão aguda e irreversível do fígado. Essa posição é explicitada no alerta da Anvisa SNVS no 7, de 21 de outubro de 2004, no qual consta que, para a flutamina, “… o posicionamento da ANVISA em relação à única indicação terapêutica aprovada, o CÂNCER DE PRÓSTATA”.
Tratamento físico
Paralelamente aos medicamentos tópicos, pode ser preciso que o paciente faça a remoção física dos pelos. Entre os métodos, temos a raspagem; a depilação com cera ou cremes depilatórios; a utilização de pinças; eletrólise e depilação com laser, estas últimas técnicas mais duradouras para suprimir o surgimento de pelos. A escolha do método pode ser discutida com o dermatologista e abaixo seguem alguns pontos importantes a considerar na escolha:
– Encravamento: alguns métodos podem levar a maior encravamento e inflamação dos pêlos – a chamada foliculite. Nestes casos podem ser tentados tratamentos locais indicados pelos dermatologistas que auxiliem na prevenção da foliculite por depilação.
– Os cremes depilatórios podem gerar irritação e até queimaduras se usados incorretamente ou em desacordo com as estritas indicações e modo de usar do fabricante. Leia sempre a bula ou instruções do creme adquirido.
– A eletrólise pode também causar foliculite e aumento de pigmento pela inflamação que gera, além de consumir muito tempo, embora seja muito boa para os pêlos brancos não suscetíveis ao LASER.
– Os Lasers são uma opção mais rápida e em geral custosa para a remoção dos pêlos. Há diversos aparelhos com princípios técnicos muito diferentes em uso para este fim. A escolha do melhor aparelho a ser usado em cada caso, a eficácia e os possíveis efeitos colaterais (manchas, queimaduras, ausências de resultados, aumento dos pêlos) devem ser discutidos com o médico que irá aplicar o método para que todas as dúvidas sejam sanadas antes de iniciar um tratamento. Este cuidado simples de não iniciar um tratamento de LASER para remoção de pêlos sem saber exatamente o que esperar,evita muitos descontentamentos por parte do paciente quanto a expectativas errôneas ou irreais ou quando as coisas não dão certo.
(Fonte: site Sociedade Brasileira de Dermatologia)
Melasma
O QUE É?
Melasma é uma condição que se caracteriza pelo surgimento de manchas escuras na pele, mais comumente na face, mas também pode ocorrer nos braços e colo. Afeta mais frequentemente as mulheres, podendo ser vista também nos homens. Não há uma causa definida, mas muitas vezes esta condição está relacionada ao uso de anticoncepcionais femininos, à gravidez e principalmente à exposição solar. O fator desencadeante é a exposição à luz Ultravioleta e mesmo à luz visível. Além dos fatores hormonais e da exposição aos raios solares, a predisposição genética e histórico familiar também influencia no surgimento desta condição.
SINTOMAS
Começam a aparecer manchas escuras ou acastanhadas na face, principalmente nas maçãs do rosto, testa, nariz, lábio superior (o chamado “buço) e nas têmporas, lateral dos braços e colo. As manchas têm formatos irregulares e bem definidos, sendo geralmente simétricas (iguais nos dois lados). Muitas vezes as pessoas relacionam o surgimento da mancha ao uso de algum creme, um procedimento de depilação com cera, acidentes domésticos com calor ou forno, mas todas essas possibilidades são apenas “mitos”, não comprovados cientificamente.
TRATAMENTO
O dermatologista é o profissional mais indicado para diagnosticar e tratar esta condição. Os tratamentos variam, mas sempre compreendem hábitos de proteção contra os raios ultravioleta, a luz visível e o uso de medicamentos tópicos e procedimentos para o clareamento. É importante salientar entretanto que o tratamento do melasma sempre prevê um conjunto de medidas para clarear, estabilizar e impedir que o pigmento volte.
Fotoproteção
O ponto de partida para que o tratamento tenha efeito é a proteção contra os raios solares. Aplicar um filtro solar potente físico e químico, com FPS mínimo de 30 nas regiões expostas do corpo é a medida essencial. Em especial procure filtros que tenham proteções contra os raios ultravioleta A (UVA) e ultravioleta B (UVB). O conceito atual do tratamento de melasma considera que o uso de filtros ajuda a estabilizar os benefícios obtidos com o conjunto de medidas descritas aqui.
Cremes
Para ajudar na remoção destas manchas, cremes clareadores podem ser utilizados. Os mais usados são a base de hidroquinona, ácido glicólico e ácido azeláico. Os resultados demoram cerca de dois meses para começar a aparecer. Não é um método que funciona com todos os pacientes. Mesmo com resultados rápidos , o tempo necessário para estabilizar a condição e impedir que mínimas exposições façam retornar o pigmento pode ser de muitos meses ou anos. Assim o conceito principal é que pacientes com esta condição necessitam tratamento constante.
Peelings
O peeling pode clarear a pele de forma gradual e até mais rapidamente do que os cremes. Existem diversos tipos de procedimentos: alguns mais superficiais (mais seguro) e outro mais profundos da pele .O dermatologista pode auxiliar na escolha do procedimento mais adequado para cada caso.
Laser e Luz Intensa Pulsada
Há algumas formas de energia luminosa que podem ajudar no conjunto de medidas para clarear o melasma. Esta modalidade de tratamento deve ser realizada com cuidado para não gerar mais pigmentação, motivo pelo qual deve ser realizado por um profissional habituado às fontes de energia luminosa.
(Fonte: site Sociedade Brasileira de Dermatologia)
Micose
O QUE É?
Micoses são infecções causadas por fungos que atingem a pele, as unhas e os cabelos. São particularmente frequentes nos trópicos, onde existem condições ideais de calor e umidade, necessárias para o desenvolvimento dos fungos. São exemplos de micoses superficiais a pitiríase vesicolor, as tineas e a candidíase.
1) Pitiríase Versicolor
Doença de distribuição universal, de evolução crônica e recorrente. Acomete mais comumente adolescentes e jovens. Indivíduos de pele oleosa são mais susceptíveis a apresentar esse tipo de micose, também conhecida como micose de praia ou pano branco, e que é causada por fungos do gênero Malassezia. Apresenta-se clinicamente como manchas brancas, descamativas, que podem estar agrupadas ou isoladas, e normalmente surgem na parte superior dos braços, tronco, pescoço e rosto. Ocasionalmente, podem se apresentar como manchas escuras ou avermelhadas, daí o nome vesicolor. O tratamento pode ser feito com medicamentos antifúngicos tópicos ou orais.
1.1) Tineas (tinhas)
São doenças causadas por um grupo de fungos que vive às custas da queratina da pele, pelos e unhas. Estes fungos podem ser zoofílicos (encontrados em animais), geofílicos (encontrados no solo) e antropofílicos (encontrados nos homens). Manifestam-se como manchas vermelhas de superfície escamosa, crescimento de dentro para fora, com bordas bem delimitadas, apresentando pequenas bolhas e crostas. O principal sintoma é coçeira.
1.2) Candidíase
A infecção pela cândida pode comprometer isoladamente ou conjuntamente a pele, mucosas e unhas. É um fungo oportunista, e dessa forma, existem situações que favorecem seu desenvolvimento, como baixa da imunidade, uso prolongado de antibióticos, diabetes e situação de umidade e calor. Pode se manisfestar de diversas formas, como placas esbranquiçadas na mucosa oral, comum em recém-nascidos (“sapinho”); lesões fissuradas no canto da boca (queilite angular) mais comum no idoso; placas vermelhas e fissuras localizadas nas dobras naturais (inframamária, axilar e inguinal), ou podem envolver a região genital feminina (vaginite) ou masculina (balanite), causando coceira, manchas vermelhas e secreção vaginal esbranquiçada. No tratamento da candidíase, deve-se sempre considerar os fatores predisponentes, tentando corrigi-los. Antifúngicos tópicos e sistêmicos devem ser empregados sob orientação médica.
2) Onicomicoses
São a principal causa de alteração ungueal vista no consultório. Acomete tanto as unhas dos pés quanto das mãos. São raras na infância com predomínio no adulto maior de 55 anos. Geralmente a unha se descola do leito e se torna mais espesa. Pode também haver mudança na coloração e na forma. O tratamento é difícil e muito prolongado. Pode feito com medicamentos locais ou orais.
PREVENÇÃO
Hábitos higiênicos são importantes na prevenção das micoses. Use somente o seu material de manicure. Seque-se sempre muito bem após o banho, principalmente as dobras, como as axilas, as virilhas e os dedos dos pés. Evite o contato prolongado com água e sabão. Evite andar descalço em locais que sempre estão úmidos, como vestiários, saunas, lava-pés de piscinas.
Evite ficar com roupas molhadas por muito tempo. Não compartilhe toalhas, roupas, escovas de cabelo, bonés, eles são maneiras de transmitir doenças. Evite usar calçados fechados por longos períodos e opte pelos mais largos e ventilados. Evite roupas muito quentes e justas e também tecidos sintéticos, pois eles absorvem o calor e o suor e prejudicam a transpiração da pele.
(Fonte: site Sociedade Brasileira de Dermatologia)
Micose de unha
O QUE É?
A infecção mais comum das unhas é causada por um ser vivo geralmente encontrado no solo, animais ou plantas chamado fungo. Quando a infecção por fungos ocorre nas unhas, é chamada onicomicose. A onicomicose é a infecção mais comum das unhas, especialmente na unha do dedão do pé, que afeta cerca de 12% dos norte-americanos. Ocorre em aproximadamente 25% das pessoas até 40 anos e em 40% dos idosos. Onicomicose tende a ocorrer em famílias devido a uma tendência genética, mas nem todos são susceptíveis. É raro na infância a menos que um ou dois pais estejam afetados.
DIAGNÓSTICO
O dermatologista pode coletar amostras da unha para identificar e tratar corretamente o problema. Um raspado da unha é tratado com uma substância chamada hidróxido de potássio e em seguida é examinado ao microscópio. Algumas vezes estes raspados da unha podem ser usados também para serem cultivados e o fungo identificado. Um fragmento de unha pode ser enviado ao laboratório e então uma coloração chamada PAS identifica fragmentos do fungo. Outras condições como psoríase da unhas e reações alérgicas das unhas esmaltadas ou com próteses podem acontecer, e caso ocorram, existem exames que ajudam o diagnóstico correto.
Infecções fúngicas das unhas também são importantes em indivíduos que tem doenças como diabetes ou aquelas que tem uma deficiência do sistema imunológico. Pacientes HIV positivos, com AIDS, câncer (particularmente aqueles em uso de medicações anti-neoplásicas) e pacientes transplantados que tomam drogas imunossupressoras devem ser tratados para prevenir futuros problemas de saúde das suas unhas.
TIPOS DE INFECÇÃO
Os dois tipos mais comuns de infecção fúngica são dermatófitos e cândida, embora ambos os tipos afetem as unhas, os dermatófitos são mais frequentemente vistos na unha dos dedos dos pés e cândida na unha dos dedos das mãos. Isto é importante para identificar o tipo de infecção, assim como o tratamento que pode ser diferente.
TRATAMENTOS
Cremes antifúngicos tópicos, loções e esmaltes podem ser usados, entretanto a penetração na unha não é eficiente.
Medicações orais como itraconazol, terbinafina e fluconazol são usados e podem requerer monitoração de exames sanguíneos. Usualmente são evitados em pacientes com história de problemas hepáticos, tais como, hepatites e não são dados para mulheres grávidas ou mães em amamentação. Esses novos tratamentos são muito seguros quando monitorados pelo dermatologista. Em geral a unha do pé afetada pelo fungo, requer uso de comprimidos (tratamento sistêmico) exceto em casos muitos iniciais.
A remoção química ou cirúrgica da parte afetada da unha pode aumentar a efetividade do tratamento eliminando a deformação o que pode ser útil em algumas situações.
RECORRÊNCIA E PREVENÇÃO
– Manter as unhas curtas minimiza os traumas e injurias que predispõem a penetração do fungo.
– Vestir meias que acomodam adequadamente os pés e rodiziar os sapatos (evite usar o mesmo sapato por dias seguidos).
– Usar creme antifúngico no pé para prevenir infecção fúngica como o pé de atleta.
– Uso de talcos para controlar a transpiração que podem promover infecção fúngica nos pés.
– Tratar fungos de unhas para evitar complicações, especialmente em diabéticos e indivíduos imunossuprimidos.
– Realizar os testes adequados.
– Lavar e secar bem os pés antes de calçar.
– Não dividir cortador e lixa de unha.
– Limpar todos os instrumentos utilizados na higiene dos pés com álcool.
– Evitar andar descalço em lugares públicos como banheiros e piscinas.
– Nunca vista sapato de outra pessoa.
– Evite usar sempre o mesmo tênis ou sapatos.
– Use sapatos impermeáveis para trabalho em céu aberto.
– Use sprays antifúngicos e pós para sapatos semanalmente.
– Troque as meias diariamente.
Estar certo do diagnóstico que deve ser realizado pelo dermatologista.
(Fonte: site Sociedade Brasileira de Dermatologia)
Molusco Contagioso
O QUE É?
Molusco contagioso é uma doença comum, causada por um vírus que afeta as camadas superiores da pele. O nome molusco contagioso implica que o vírus desenvolva, cresça e se espalhe rapidamente no contato com a pele. Similar às verrugas, este vírus pertence a família Poxvírus e entra na pele através de pequenas lesões dos folículos pilosos, não afetando qualquer outro órgão interno.
Com o que o Molusco se parece
Moluscos são pequenas lesões róseo-amareladas, papulosas que frequentemente se tornam vermelhas e inflamam. Podem ser brilhantes ou ter uma pequena depressão no centro. Elas podem se espalhar no contato de pele com pele. Desta forma o molusco é usualmente encontrado em áreas que entram em contato com outra, tais como axilas e braços. Também são encontradas no tórax, abdômen e glúteos e podem envolver face e pálpebras. Em pessoas com doenças do sistema imunológico, o molusco pode ser muito grande em tamanho e número, especialmente na face. Para confirmar o diagnóstico do molusco o dermatologista precisa capturar algumas células das lesões e analisar ao microscópio.
Como se contrai Molusco Contagioso
O vírus do molusco é transmitido por contato de uma pessoa que possui essas lesões para a pele sã de outra pessoa. Em crianças jovens ela ocorre especialmente em piscinas. Se as lesões ocorrerem na área genital, especialmente no adulto, o molusco pode ter sido transmitido sexualmente.
Quem tem mais riscos de contrai-lo
Pessoas expostas ao vírus, através do contato de pele com pele, tem maior chance de desenvolver essas doenças. Crianças tendem a pegar moluscos mais que adultos, é comum em crianças jovens que não tem sua imunidade desenvolvida contra o vírus. Molusco contagioso também aparece mais comumente em climas tropicais, porque calor e umidade favorecem o crescimento do vírus.
Precisa de tratamento?
Muitos dermatologistas alertam sobre o tratamento do molusco devido ao crescimento ser rápido e também por se espalhar rapidamente. Entretanto o molusco pode regredir sem deixar cicatrizes. Isso leva de 6 meses a 5 anos para que todos os moluscos desapareçam. Eles podem ser mais persistentes em pessoas com sistema imunológico comprometido.
Como é o tratamento do Molusco Contagioso
Moluscos são tratados de maneiras similares às verrugas. Podem ser congelados com nitrogênio líquido, destruídos com vários ácidos ou soluções ou tratados com eletrocirurgia ou curetados. Podem também ser tratados em casa com aplicações diárias de ácido retinóico em creme ou gel, ou modificadores da resposta imune ou outras medicações tópicas antivirais. Terapia a laser também tem se mostrado ser efetivo no tratamento do molusco. Algum desconforto é associado ao congelamento, curetagem ou agulha elétrica, assim como na terapia do laser. Se existirem muitas lesões, muitos tratamentos podem ser necessários, a cada 3s a 6 semanas, até que todas as lesões desapareçam. Uma opção em crianças pequenas é não tratar moluscos até que as lesões desapareçam.
E se o Molusco reaparecer?
É sempre possível em uma pessoa que já foi tratada seja reinfectada. A condição pode ser fácil de controlar, se o tratamento for iniciado logo no aparecimento das primeiras lesões.
Nevos Displásicos
O QUE É?
Nevos são pequenas manchas marrons regulares na pele, salientes ou não. São popularmente conhecidos por pintas e verrugas. A maioria das pintas surge em decorrência da exposição solar, e possui um formato regular.
Já os nevos displásicos (ou nevos atípicos) são nevos não usuais, que podem parecer um melanoma. São lesões disformes, em vários tons, e que crescem com rapidez. Pessoas que possuem esse tipo de nevo são mais propensas a desenvolver o melanoma, tipo mais agressivo de câncer da pele. Pesquisas afirmam que pessoas com dez ou mais nevos displásicos possuem 12 vezes mais chance de desenvolver o melanoma.
Os nevos displásicos são geralmente hereditários, e pessoas com histórico familiar de melanoma são mais propensas a desenvolvê-los. Esses dados são importantes para alertar para a importância do autoexame mensal, e a necessidade de visitas regulares ao dermatologista e proteção solar diária.
SINTOMAS E DIAGNÓSTICO
Pessoas que possuem muitos nevos devem ficar atentas, por exemplo, aquelas que possuem mais de 100 nevos, um ou mais nevos maiores ou ainda um ou mais nevos atípicos. Fique atento às características dos nevos normais e dos nevos atípicos, e use sempre a regrinha do ABCDE vale para o diagnóstico dos nevos displásicos.
Nevos Normais
Um adulto jovem possui entre 10 e 20 pintas, elevadas ou não. O formato deve ser simétrico. A Borda regular e bem delimitada. A Cor uniforme, e geralmente castanha, marrom ou cor de pele. O diâmetro menor do que 6mm. Esses nevos concentram-se em áreas expostas ao sol, como face, tronco, braços e pernas. Aparecem até os 35 ou 40 anos e são semelhantes, normalmente não há Evolução, nem em tamanho, nem em quantidade.
Nevos Displásicos
São largos, e semelhantes ao melanoma. Suas principais características são: Assimetria no formato, ou seja, quando você divide a pinta em dois lados, eles são diferentes. Borda irregular ou mal delimitada, esse tipo de nevo não possui formato definido, como oval ou redondo. Cor variável, geralmente há áreas mais escuras e outras mais claras na mesma pinta. Podendo ser castanha, marrom, marrom escuro, vermelha, azul ou preta. Diâmetro maior do que 6mm. Evolução anormal, algumas crescem repentinamente e podem surgir após os 40 anos. A parte central é geralmente elevada, e a parte periférica plana.
O melanoma não apresenta sintomas muito alarmantes, por isso, qualquer mudança em pintas suspeitas é sinal para procurar o dermatologista. Fique atento a sangramentos nas pintas, formação de “casquinhas” ou pequenas ulceras, inchaço, mudança de cor para preto ou azulado. Pode ser difícil distinguir nevos displásicos de melanomas em estágios iniciais. Por esse motivo, geralmente é realizada uma biópsia de um nevo displásico, pois é a melhor maneira de diferenciá-lo do melanoma. Melanomas podem se desenvolver no interior dos nevos, por isso o dermatologista pode remover parte do nevo para ser examinado. O dermatoscópio também é uma forma examinar as características do nevo, pois amplia a imagem e permite a visualização de estruturas interrnas e de cores invisíveis a olho nu.
PREVENÇÃO
Pessoas com risco elevado para melanoma devem permanecer alertas. Os fatores de risco são:
– olhos, cabelos ou pele clara;
– sardas;
– muitos nevos;
– histórico pessoal ou familiar de melanoma ou de cânceres não melanoma;
– sensibilidade ao sol;
– incapacidade de se bronzear; queimaduras solares frequentes ou intermitentes;
– um grande nevo presente desde o nascimento ou um nevo displásico.
Conheça a sua pele, faça autoexame todos os meses. Vá a um lugar bem claro, e com a ajuda de um espelho de corpo e outro de mão, examine todas as áreas do corpo, inclusive couro cabeludo, planta dos pés e entre os dedos dos pés e das mãos.
O exame com um dermatologista deve ser feito ao menos uma vez ao ano. É importante informar sempre que suspeitar de mudanças ou sintomas.
É sempre bom prevenir, mesmo que as neoplasias sejam curáveis se detectadas e tratadas precocemente. Adquira hábitos saudáveis e siga as recomendações sobre fotoproteção da SBD:
Use chapéus, camisetas e protetores solares.
Evite a exposição solar e permanecer na sombra entre 10h e 16h (horário de verão).
Na praia ou na piscina, use barracas feitas de algodão ou lona, que absorvem 50% da radiação ultravioleta. As barracas de nylon formam uma barreira pouco confiável: 95% dos raios UV ultrapassam o material.
Use filtros solares diariamente, e não somente em horários de lazer ou diversão. Utilizar um produto que proteja contra radiação UVA e UVB e tenha um fator de proteção solar (FPS) 30, no mínimo. Reaplicar o produto a cada duas horas ou menos, nas atividades de lazer ao ar livre. Ao utilizar o produto no dia-a-dia, aplicar uma boa quantidade pela manhã e reaplicar antes de sair para o almoço.
Observe regularmente a própria pele, à procura de lesões suspeitas.
Consulte o dermatologista uma vez ao ano, no mínimo, para um exame completo
(Fonte: site Sociedade Brasileira de Dermatologia)
Pediculose (piolho)
O QUE É?
Quando uma criança (ou adulto) tem prurido (coceira) intenso na cabeça, é sinal que ela pode estar com piolhos – ou pediculose do couro cabeludo. A pediculose pode ser confirmada pela presença de lêndeas ou piolhos no couro cabeludo. As lêndeas são os ovos dos piolhos – aqueles pontinhos brancos que ficam agarrados aos fios dos cabelos. Já o piolho é o parasita, aqueles bichinhos pretos que ficam caminhando pelo couro cabeludo.
Quando a criança está infestada de piolhos, a coceira é tão intensa que pode provocar pequenos ferimentos na cabeça. Por isso, é preciso retirar as lêndeas com pente fino, pois os medicamentos só matam os piolhos. Se as lêndeas continuarem nos cabelos, a criança voltará a ter piolhos.
A transmissão da infecção se dá através de contato direto (inclusive relação sexual) ou indireto (escovas de cabelo, roupas etc). No caso das roupas, estamos nos referindo também à pediculose do corpo e na relação sexual, à pediculose pubiana.
SINTOMAS
Na pediculose da cabeça, além do prurido intenso, podemos visualizar o parasita e seus ovos (lêndeas) no couro cabeludo do indivíduo acometido. Na pediculose do corpo encontramos escoriações, pápulas (“bolinhas”), pequenas manchas hemorrágicas e pigmentação, principalmente no tronco e na região glútea e abdome. Na pediculose pubiana (“chato” pois o parasita responsável tem forma achatada) são encontradas manchas violáceas, escoriações e crostas hemorrágicas, além do prurido intenso. Pode ocorrer também infecção secundária nesta região. Pode ocorrer infecção secundária, em qualquer região. Na pediculose do couro cabeludo, é comum o aparecimento de linfonodomegalia (ínguas) atrás das orelhas e nuca.
TRATAMENTO
No tratamento da pediculose são utilizados, em geral, os mesmos medicamentos tópicos usados na escabiose (“sarna”). É fundamental o tratamento dos familiares ou comunicantes do doente. Raramente é necessário o corte de cabelos de crianças acometidas.
PREVENÇÃO
Para prevenir a pediculose, o ideal é evitar o compartilhamento de roupas, toalhas, acessórios de cabelo e outros objetos de uso pessoal, bem como evitar o contato direto com pacientes infectados.
(Fonte: site Sociedade Brasileira de Dermatologia)
Pênfigo
O QUE É?
Os pênfigos são doenças relativamente raras caracterizados pela formação de bolhas na pele e, às vezes, também nas mucosas (como boca, garganta, olhos, nariz e região genital de homens e mulheres). São consideradas doenças autoimunes, desencadeadas porque o sistema imunológico produz, de forma equivocada, anticorpos contra estruturas da pele, que são responsáveis pela união entre as células (como se fosse um “cimento”). Esses anticorpos chegam na pele e nas mucosas por meio da circulação, se ligam a partes desse “cimento” e o danifica, fazendo com que as células se separem. Após essa separação há passagem de líquido e formação das bolhas. Essas bolhas acabam se rompendo após algum tempo (horas a dias, dependendo do local e do tipo de pênfigo) e deixam feridas na pele e nas mucosas, que demoram bastante para fechar, e às vezes não fecham.
Não se sabe o que leva a formação desses anticorpos. Não são doenças hereditárias, ainda que haja alguns genes envolvidos. Não há fatores do ambiente, da alimentação, ou mesmo emocionais que sejam responsáveis pelo surgimento dos pênfigos. Alguns medicamentos podem, raramente, desencadear essas doenças.
É muito importante lembrar que, como outras doenças autoimunes, os pênfigos não são doenças contagiosas.
Podem aparecer em qualquer idade (crianças, jovens, adultos e idosos), mas são mais frequentes em pessoas a partir dos 40-50 anos, tanto homens como mulheres. É diagnosticada no mundo todo, mas existe um tipo específico de pênfigo, conhecido como “fogo selvagem”, que é mais frequente no Brasil, sobretudo em áreas rurais.
Há dois tipos principais de pênfigo: pênfigo vulgar e pênfigo foliáceo.
O pênfigo vulgar são bolhas que geralmente começam nas mucosas, principalmente na boca (gengiva, lado de dentro das bochechas, língua, céu-da-boca, até a garganta), mas também podem surgir dentro do nariz e na região genital. O paciente pode passar alguns meses tendo bolhas e feridas somente nessas mucosas. A partir daí, surgem as bolhas na pele, principalmente no couro cabeludo, costas, peito e depois no corpo todo.
O pênfigo foliáceo, como dito acima, é o tipo é mais comum no Brasil do que em outros países, ocorrendo principalmente nas áreas rurais, onde é também chamado de “fogo selvagem”. Nessa forma de pênfigo, as bolhas e feridas não aparecem nas mucosas, somente na pele.
Além dos pênfigos, há um outro grupo de doenças autoimunes que resulta na formação de bolhas na pele e nas mucosas: os penfigoides. O principal deles se chama penfigoide bolhoso, que afeta principalmente os idosos. A doença é caracterizada pelo surgimento de bolhas grandes e muito firmes e que demoram muitos dias para romper.
DIAGNÓSTICO
Tanto no caso dos pênfigos como dos penfigoides, o diagnóstico deve ser realizado por médicos dermatologistas. O médico vai fazer perguntas para entender como, quando e onde as lesões apareceram e vai examinar tanto a pele como a boca e a região genital.
Para se confirmar totalmente o diagnóstico, é necessário fazer uma biopsia de pele. Para isso, o médico irá aplicar uma anestesia local (por meio de injeção) e retirar um pequeno pedaço de pele, e em seguida dará um ou dois pontos no local. Esse fragmento de pele será enviado a um laboratório de patologia, e lá, um médico patologista irá examiná-lo no microscópio para verificar o tipo de bolha e o nível onde ela se forma dentro da pele (mais superficial, no caso do pênfigo foliáceo, um pouco mais abaixo, no caso do pênfigo vulgar, e ainda mais profunda, no caso do penfigoide bolhoso).
Em alguns casos, pode ser necessário retirar um segundo fragmento de pele (por meio de outra biopsia), para fazer um exame chamado imunofluorescência direta. E também, em alguns casos, pode ser necessário fazer um exame de sangue chamado imunofluorescência indireta (são poucos os laboratórios que fazem esse exame), para confirmar o diagnóstico. Como essas doenças podem ser graves se não tratadas de forma adequada, e como os medicamentos utilizados são bastante fortes e podem apresentar efeitos colaterais, é importante que o médico tenha certeza do diagnóstico.
TRATAMENTO
Como já mencionado acima, os pênfigos e penfigoides são doenças pouco frequentes, e por isso, os dermatologistas são os médicos mais bem equipados para diagnosticá-las e tratá-las.
O tratamento dessas doenças bolhosas autoimunes é realizado à base de corticosteroides orais em altas doses. Em alguns casos, é necessário acrescentar um outro medicamento, da classe dos imunossupressores.
Todos esses medicamentos são utilizados para que o organismo pare de produzir os anticorpos que atacam a pele e fazem surgir as bolhas. Isso ocorre de forma lenta e gradual, e por essa razão, o tratamento é bastante prolongado, geralmente durando anos. Em casos graves, excepcionalmente, pode ser necessário internar o paciente para administrar os medicamentos por via intravenosa para que sua ação seja mais rápida. Muitos pacientes podem deixar de tomar os medicamentos após alguns anos. Entretanto, outros terão de continuar a tomar pequenas doses de medicação para manter a doença sob controle.
Como esses medicamentos podem apresentar vários efeitos colaterais, é preciso fazer acompanhamento médico regularmente para exames de sangue e urina, entre outros. Relatar quaisquer problemas ou efeitos colaterais também é importante. Alguns efeitos colaterais mais comuns dos corticosteroides e dos imunossupressores são hipertensão arterial, osteoporose, catarata, glaucoma, diabetes tipo 2, úlceras gástricas, inchaço da face e parte superior das costas, retenção de água e sal, aumento da chance de algumas infecções e anemia. A maior parte destes efeitos colaterais regride quando as bolhas cedem e a dose dos medicamentos começa a ser reduzida.
Frequentemente, o médico dermatologista solicita a avaliação de outros especialistas (oftalmologista, cardiologista, endocrinologista, reumatologista, entre outros), para lidar com os efeitos colaterais do tratamento.
Podem demorar meses ou anos para que as bolhas e feridas desapareçam, pois os anticorpos permanecem no sangue por um longo tempo. Muitas vezes, a doença já quase controlada, apresenta recaídas e a dose dos medicamentos precisa ser aumentada novamente.
Lesões na boca são lentas para curar e podem fazer com que a escovação dos dentes se torne dolorosa, facilitando doenças da gengiva e perda dentária. Um dentista pode oferecer tratamentos a fim de manter os dentes e as gengivas saudáveis. Utilizar escovas dentais macias, evitar alimentos condimentados, duros e ácidos também ajuda, uma vez que esses alimentos podem irritar ou provocar a formação de bolhas.
É importante seguir todas as orientações do médico dermatologista para o sucesso do tratamento. Como já destacado, os pênfigos e penfigoides podem ser doenças bastante graves se não tratadas, existindo inclusive casos de óbito em alguns pacientes.
Mas, felizmente, na maioria das vezes, é possível controlar a doença, e em geral os medicamentos podem ser retirados de forma lenta. Mesmo quando isso ocorra, a doença não é considerada curada, mas sim, controlada, podendo ocorrer recaídas no futuro.
(Fonte: site Sociedade Brasileira de Dermatologia)
Psoríase
O QUE É?
A psoríase é uma doença da pele relativamente comum, crônica e não contagiosa. É uma doença cíclica, ou seja, apresenta sintomas que desaparecem e reaparecem periodicamente. Sua causa é desconhecida, mas sabe-se que pode ter causas relacionadas ao sistema imunológico, às interações com o meio ambiente e à suscetibilidade genética.
Acredita-se que ela se desenvolve quando os linfócitos T ( células responsáveis pela defesa do organismo) começam a atacar as células da pele. Inicia-se, então, respostas imunológicas que incluem dilatação dos vasos sanguíneos da pele, produção de glóbulos brancos para combater a infecção – como as células da pele estão sendo atacadas, a produção das mesmas também aumenta, levando a uma rapidez do seu ciclo evolutivo, com conseqüente grande produção de escamas devido à imaturidade das células.
Esse ciclo faz com que ambas as células mortas não consigam ser eliminadas eficientemente, formando manchas espessas e escamosas na pele. Normalmente, esta cadeia só é quebrada com tratamento.
É importante ressaltar: a doença NÃO É CONTAGIOSA e o contato com pacientes NÃO PRECISA SER EVITADO.
SINTOMAS
Os sintomas da psoríase variam de paciente para paciente, conforme o tipo da doença, mas podem incluir:
– manchas vermelhas com escamas secas esbranquiçadas ou prateadas
pequenas manchas escalonadas
– pele ressecada e rachada, às vezes, com sangramento
– coceira, queimação e dor
– unhas grossas, sulcadas ou com caroços
– inchaço e rigidez nas articulações
Em casos de psoríase moderada pode haver apenas um desconforto por causa dos sintomas; mas, nos casos mais graves, a psoríase pode ser dolorosa e provocar alterações que impactam significativamente na qualidade de vida e na autoestima do paciente. Assim, o ideal é procurar tratamento o quanto antes.
Além disso, alguns fatores podem aumentar as chances de uma pessoa adquirir a doença ou piorar o quadro clínico já existente, dentre eles:
– Histórico familiar: Entre 30 e 40% dos pacientes de psoríase tem histórico familiar da doença.
– Estresse: Pessoas com altos níveis de estresse possuem sistema imunológico debilitado.
– Obesidade: O excesso de peso pode aumentar o risco de desenvolver um tipo de psoríase, a invertida, mais comum em indivíduos negros e HIV positivos.
– Tempo frio, pois a pele fica mais ressecada; A psoríase tende a melhorar com a exposição solar.
– Consumo de bebidas alcóolicas.
– Tabagismo: o cigarro não só aumenta as chances de desenvolver a doença, como também a gravidade da mesma quando se manifesta.
DIAGNÓSTICO
Há vários tipos de psoríase, e o dermatologista poderá identificar a doença, classificá-la e indicar a melhor opção terapêutica. Dependendo do tipo de psoríase e do estado do paciente, os ciclos de psoríase duram de algumas semanas a meses.
Tipos de psoríase
Psoríase em placas ou vulgar
É a manifestação mais comum da doença. Forma placas secas, avermelhadas com escamas prateadas ou esbranquiçadas. Essas placas coçam e algumas vezes doem, podem atingir todas as partes do corpo, inclusive, genitais e dentro da boca. Em casos graves, a pele em torno das articulações pode rachar e sangrar.
Psoríase Ungueal
Afeta os dedos das mãos e dos pés e também as unhas. Faz com que a unha cresça de forma anormal, engrosse e escame, além de perder a cor. Em alguns casos a unha chega a descolar da carne e, nos casos mais graves, a esfarelar.
Psoríase do couro cabeludo
Surgem áreas avermelhadas com escamas espessas branco-prateadas, principalmente após coçar. O paciente pode perceber os flocos de pele morta em seus cabelos ou em seus ombros, especialmente depois de coçar o couro cabeludo. Assemelha-se à caspa.
Psoríase Gutata
Geralmente é desencadeada por infecções bacterianas, como as de garganta. É caracterizada por pequenas feridas, em forma de gota no tronco, braços, pernas e couro cabeludo. As feridas são cobertas por uma fina escama, diferente das placas típicas da psoríase que são grossas. Este tipo acomete mais crianças e jovens antes dos 30 anos.
Psoríase Invertida
Atinge principalmente áreas úmidas, como axilas, virilhas, embaixo dos seios e ao redor das genitais. São manchas inflamadas e vermelhas. (O quadro pode agravar em pessoas obesas ou quando há sudorese excessiva e atrito na região).
Psoríase pustulosa
Nesta forma rara de psoríase, podem ocorrer manchas em todas as partes do corpo ou em áreas menores, como mãos, pés ou dedos (chamada de psoríase palmo-plantar). Geralmente ela se desenvolve rápido, com bolhas cheias de pus que aparecem poucas horas depois de a pele tornar-se vermelha. As bolhas secam dentro de um dia ou dois, mas podem reaparecer durante dias ou semanas. A psoríase pustulosa generalizada pode causar febre, calafrios, coceira intensa e fadiga.
Psoríase Eritodérmica
É o tipo menos comum. Acomete todo o corpo com manchas vermelhas que podem coçar ou arder intensamente, levando a manifestações sistêmicas. Ela pode ser desencadeada por queimaduras graves, tratamentos intempestivos como uso ou retirada abrupta de corticosteróides , infecções ou por outro tipo de psoríase foi mal controlada.
Psoríase Artropática
Além da inflamação na pele e da descamação, a Artrite psoriática, como também é conhecida, causa fortes dores nas articulações. Afeta qualquer articulação, e embora sendo menos grave do que a artrite comum, pode causar rigidez progressiva. Pode estar associada a qualquer forma clínica da psoríase.
TRATAMENTO
O tratamento da psoríase é essencial para manter uma qualidade de vida satisfatória. Nos casos leves, hidratar a pele, aplicar medicamentos tópicos apenas na região das lesões e exposição diária ao sol são suficientes para melhorar o quadro clínico e promover o desaparecimento dos sintomas.
Nos casos moderados, quando apenas as medidas acima não melhorarem os sintomas, o tratamento com exposição à luz ultravioleta A, PUVAterapia, faz-se necessário. Esta modalidade terapêutica utiliza combinação de medicamentos que aumentam a sensibilidade da pele à luz, os psoralenos (P), com a luz ultravioleta A (UVA), geralmente em uma câmara emissora da luz. A sessão da PUVAterapia demora poucos minutos e a dose de UVA é aumentada gradualmente, dependendo do tipo de pele e da resposta individual de cada paciente ao tratamento. O tratamento também pode ser feito com UVB de banda larga ou estreita, com menores efeitos adversos, podendo inclusive ser indicado para gestantes.
Já em casos graves, é necessário iniciar tratamentos com medicação via oral ou injetáveis.
A psoríase pode ter um impacto significativo na qualidade de vida e na autoestima do paciente, o que pode piorar o quadro. Assim, o acompanhamento psicológico é indicado em alguns casos. Outros fatores que impulsionam a melhora e até o desaparecimento dos sintomas são uma alimentação balanceada e a prática de atividade física.
Nunca interrompa o tratamento prescrito sem autorização do médico. Esta atitude pode piorar a psoríase e agravar a situação.
PREVENÇÃO
Não há formas de prevenir a psoríase, mas pessoas que possuem histórico familiar da doença devem ter atenção redobrada a possíveis sintomas.
É importante estar atento aos sinais. Caso perceba qualquer um dos sintomas, procure o dermatologista imediatamente. Quanto mais precoce for o diagnóstico, mais fácil será o tratamento.
Queda de Cabelo
Sintomas e tratamentos para Queda de Cabelo
Existem várias situações que podem proporcionar a queda de cabelo. A queda de cabelo pode ser localizada ou difusa. As causas podem ser genéticas ou adquiridas e os tipos mais comuns de queda de cabelo são a alopécia androgenética, alopécia areata e o eflúvio telógeno e anágeno. Fatores raciais e culturais onde a moda dita padrões de beleza estão diretamente envolvidos.
Cabelo afro-americano
É único em seu formato e estrutura, e devido a sua característica muito retorcida, são usados muitos produtos para tratar e alisar, levando a uma série de problemas. Quando ocorre na linha do cabelo pode ser por escovação muito forte e repetida (alopécia de tração). Agentes alisantes potentes, escovas e produtos de cabeleireiro também podem danificar os fios. Dermatologistas recomendam mudanças de corte de cabelo quando houver tolerância para que não haja comprometimento do cabelo ou do couro cabeludo. Na maioria dos casos quando essa agressão ocorre o cabelo pode crescer novamente.
Tipos e fatores da Queda de Cabelo
Alopécia androgenética
Afeta pelo menos 50% da população por volta dos 40 anos de idade em homens e uma década mais tarde em mulheres. Os cabelos terminais são substituídos por fios de cabelo mais finos e mais curtos na parte superior do couro cabeludo, com escassez relativa nas partes posterior e lateral. Esse processo começa nos homens em qualquer época após a puberdade, com recessão capilar bitemporal, queda de cabelos no vértice, e a seguir afinamento na parte frontal. Em mulheres, o afinamento difuso envolve a parte superior do couro cabeludo, deixando a linha capilar frontal intacta. Histologicamente, a alopécia androgenética evidencia diminuição dos pelos terminais, pelos velos, e fios de cabelo em fase telógena, com inflamação significativa em 40% dos casos.
Eflúvio telógeno e anágeno
A queda de cabelo nesta situação implica na troca generalizada de fios nas regiões posteriores, laterais e da parte superior do couro cabeludo. Na fase aguda, os testes de puxar o cabelo são positivos em todo o couro cabeludo. No eflúvio telógeno, os fios extraídos apresentam raízes despigmentadas em forma de taco e nenhuma bainha de raiz, mas no eflúvio anágeno, apresentam redução gradual proximal com uma fratura. A histopatologia do eflúvio telógeno é similar à de um couro cabeludo normal, exceto pelo aumento no número de fios de cabelo em fase telógena observados durante perda capilar ativa; muitos pelos terminais estão presentes, com poucos pelos velos. As alterações inflamatórias são similares às dos controles normais. Queda intensa de cabelos podem ser por várias causas como: pós-parto, interrupção do uso de pílulas anti-concepcionais ou de reposição hormonal, infecções e doenças acompanhadas de febre alta, traumas físicos e/ou emocionais, pós-operatório, doenças da tireóide, deficiências nutricionais (ferro, zinco e proteínas) ou dietas muito restritivas (com ou sem medicamentos).
Geralmente a queda de cabelos se inicia 2 a 4 meses após o fator desencadeante, por exemplo, após o parto, uma das causas mais frequentes. A queda pode ser bastante intensa assustando o paciente que se vê diante de um grande número de fios de cabelos soltos após penteá-los, durante a lavagem ou no travesseiro, ao acordar pela manhã.
Considerando-se que a queda de cerca de até 100 fios por dia é considerada normal, o número de fios que caem deve ser maior que este. A doença não se acompanha de nenhum outro sintoma, mas pode estar associada a outras doenças, como a dermatite seborréica que, quando intensa, também pode ser um fator desencadeante do eflúvio telógeno. Normalmente, a queda dos cabelos se resolve espontaneamente em 3 a 6 meses. Se persistir por um período maior do que esse, algum fator não diagnosticado pode estar mantendo o eflúvio ativo.
O tratamento consiste na correção das causas, quando forem detectadas deficiências alimentares ou alterações emocionais. Dietas ricas em proteínas e certas vitaminas vão ajudar. Deve-se controlar doenças que estejam associadas.
O dermatologista também pode indicar medicamentos para serem aplicados diretamente no couro cabeludo, visando controlar o processo e estimular o crescimento de novos fios. É importante lembrar que a queda ocorre rapidamente mas o crescimento de um novo fio é demorado, crescendo cerca de 1 a 2cm por mês. Por isso, o resultado terapêutico a ser esperado é a volta da queda a um número de até 100 fios por dia. A recuperação e crescimento dos cabelos serão percebidas de forma gradativa.
Cabelos quebradiços
Muitas vezes cabeleireiros usam produtos muito fortes para mudar a estrutura do cabelo, enquanto o cabelo tratado é fácil de pentear, ele também se torna frágil, quebrável. Geralmente os produtos usados por cabeleireiros geralmente não causam problemas, se usados inapropriadamente ou em cabelos préviamente danificados especialmente após o uso de secador, pode ocorrer queda ou dano do cabelo. Pentear excessivamente, uso de escovas, secadores ou outros métodos como as chapinhas podem causar danos excessíveis temporários no cabelo. A maioria da perda de cabelos por tratamentos capilares, geralmente é temporário e não afeta o crescimento do cabelo novo, sem maiores problemas.
Tínea captis ou tinha do cabelo
Os fungos são os causadores, ocorrem normalmente em crianças e é contagioso. Normalmente membros da família e colegas de escola podem pegar facilmente essa infecção, especialmente por repartir escovas e chapéis. Quando ocorre, produz prurido, decamação e vermelhidão, ocorre também quebra do cabelo em sua base. Algumas vezes inflamação severa e cistos, dentro das áreas afetadas podem ocorrer. Caspa leve e severa do couro cabeludo pode ser confundida com infecção por fungos. Infecção por fungos geralmente requer muitas semanas de antifúngico oral para tratar.
Queratose Actínica
O QUE É?
Queratose actínica é uma lesão vermelha e escamosa. Aparece com mais frequência no rosto, nas orelhas, nos lábios, no dorso das mãos, no antebraço, nos ombros, no colo, no couro cabeludo de pessoas calvas ou em outras áreas do corpo expostas ao sol. Inicialmente, as lesões são pequenas, e normalmente é mais fácil reconhecê-las pelo tato, onde conseguimos sentir a lesão escamativa. A presença de queratoses indica dano solar, e a lesão pode evoluir para câncer da pele.
Pessoas com pele, cabelos e olhos claros são as mais suscetíveis a desenvolver queratoses com o passar dos anos. Manifesta-se mais em homens, pois eles tendem a usar menos protetor solar do que as mulheres.
Embora seja uma lesão pré-cancerígena, apenas 10% das lesões evoluem para carcinoma de células escamosas. Mesmo não sendo uma porcentagem alta, entre 40% e 60% dos carcinomas começam por causa de queratoses mal tratadas. O câncer se desenvolve quando a lesão invade os tecidos mais profundos da pele.
SINTOMAS E DIAGNÓSTICO
Similares a verrugas, as lesões podem apresentar diferentes aspectos, dependendo da localização. É importante examinar a pele constantemente, e se atentar a lesões anormais, que mudem de tamanho, forma, ou textura.
Algumas lesões da queratose actínica têm aspecto de “lixa”, outras escamam ou formam uma crosta mais dura. Ficar atento que, se houver sangramento da lesão, pode ser indício de uma transformação maligna! A queilite actínica é outra forma de queratose actínica. Ela se desenvolve nos lábios e também tem potencial para transformar-se em carcinomas. Geralmente, indivíduos com queilite actínica, perdem o limite do vermelhão do lábio, têm uma boca mais brancacenta e seca.
Como os efeitos da radiação UV são cumulativos, pessoas mais velhas são mais propensas a desenvolver queratoses actínicas. Porém, há casos de pessoas entre 20 e 30 anos que desenvolveram o problema. Pacientes que tiveram o sistema imunológico enfraquecido por quimioterapia, AIDS, transplantes ou exposição excessiva aos raios UV são mais propensas a desenvolver essas queratoses.
TRATAMENTO
Todos os casos de queratose actínica precisam ser tratados. Há medicamentos tópicos que podem eliminar a lesão, e que podem ser combinados com outros tipos de tratamentos caso haja muitas queratoses na pele do paciente. Conheça algumas opções:
Medicamentos tópicos
O 5-Fluoracil (5-FU) é o tratamento tópico mais utilizado para a queratose actínica. É eficaz também em lesões subclínicas. Normalmente, as lesões se curam em duas 3 – 4 semanas. Cicatrizes são raras.
O Imiquimod em creme age estimulando o sistema imune para produzir interferon, um agente químico que destrói células cancerosas e pré-cancerosas. Apesar de serem bem toleradas, algumas pessoas podem apresentar vermelhidão, ulcerações e dor.
A associação de diclofenaco e ácido hialurônico tópicos, em creme, é outra opção terapêutica. Principalmente em pessoas que são hipersensíveis aos tratamentos tópicos comuns. O diclofenaco previne uma resposta inflamatória, e o ácido hialurônico adia a absorção do diclofenaco fazendo com que ele permaneça por mais tempo na pele.
Criocirurgia
Não é necessário anestesia. É aplicado nitrogênio líquido sobre a queratose, seja com um dispositivo de aerossol ou com uma ponta de algodão. Este método congela as lesões, que viram crostas e caem. Podem ocorrer vermelhidão e inchaço local após o tratamento. Alguns pacientes desenvolvem uma mancha branca permanente no local.
Peeling Químico
Aplica-se um ácido tricloroacético (ATC) sobre a pele. As camadas superiores da pele se desprendem e em geral se regeneram em sete dias. A técnica pode causar irritação temporárias. É feito pelo médico em consultório e pode ser feito também pontualmente nas lesões.
Cirurgia a laser
O laser penetra e age através do tecido, sem provocar sangramento. Essa opção é boa para lesões em áreas pequenas ou restritas, e pode ser eficaz para queratoses na face e no couro cabeludo, assim como para queilite actínica dos lábios. Pode necessitar de anestesia local ou ocorrer perda de pigmentação. Os lasers também são utilizados como tratamento alternativo quando outros métodos não obtiveram sucesso.
Terapia fotodinâmica (PDT)
A terapia fotodinâmica pode ser útil para lesões na face ou no couro cabeludo. Consiste na aplicação de um agente fotossensibilizante tópico, o ácido 5-aminolevulínico (5-ALA), nas lesões. Em seguida, a área a ser tratada é exposta a uma luz que ativa o 5-ALA. O tratamento destrói as queratoses actínicas seletivamente, causando pouco dano ao tecido normal, embora seja comum a ocorrência de edema ou vermelhidão local. Geralmente utilizada em áreas extensas de com lesões.
Atenção: Nunca aposte na automedicação para tratar queratose actínica. Somente um médico pode identificá-la e tratá-la corretamente!
PREVENÇÃO
A proteção solar é a melhor estratégia para evitar a queratose actínica. A Sociedade Brasileira de Dermatologia recomenda as seguintes medidas:
Usar chapéus, camisetas e protetores solares.
Evitar a exposição solar e permanecer na sombra entre 10 e 16h (horário de verão).
Na praia ou na piscina, usar barracas feitas de algodão ou lona, que absorvem 50% da radiação ultravioleta. As barracas de nylon formam uma barreira pouco confiável: 95% dos raios UV ultrapassam o material.
Usar filtros solares diariamente, e não somente em horários de lazer ou diversão. Utilizar um produto que proteja contra radiação UVA e UVB e tenha um fator de proteção solar (FPS) 30, no mínimo. Reaplicar o produto a cada duas horas ou menos, nas atividades de lazer ao ar livre. Ao utilizar o produto no dia-a-dia, aplicar uma boa quantidade pela manhã e reaplicar antes de sair para o almoço.
Observar regularmente a própria pele, à procura de lesões suspeitas.
Consultar um dermatologista uma vez ao ano, no mínimo, para um exame completo.
(Fonte: site Sociedade Brasileira de Dermatologia)
Rosácea
O QUE É?
Rosácea é uma doença cutânea comum, que causa vermelhidão, pápulas e pústulas na face e frequentemente é conhecida como acne do adulto. Inicia com rubor podendo progredir para uma vermelhidão persistente no centro da face que envolve gradualmente bochechas, testa, queixo e nariz. Olhos, orelhas, tórax e dorso podem também ser afetados. Com o tempo, pequenos vasos de sangue e pequenas espinhas começam a aparecer com uma margem avermelhada, entretanto, diferente da acne, não há comedões (cravos). Quando a rosácea se desenvolve primeiro, a vermelhidão pode melhorar e piorar. Algumas pessoas podem ficar avermelhadas apenas e nunca formar pústulas ou pápulas. Pequenos vasos dilatados também podem estar presentes devido a exposição solar prolongada. Entretanto, quando a pele não retorna a sua cor normal e quando outros sintomas tais como, espinhas e alargamento dos vasos sanguíneos se tornam visíveis isso deve ser tratado por um dermatologista. Esta condição pode durar por anos, raramente revertendo-se espontaneamente, e pode se tornar pior sem tratamento.
Cerca de 50% das pessoas com rosácea possuem envolvimento dos olhos (rosácea ocular). Alguns pacientes com rosácea experimentam sensação de queimação e ardor dos olhos, uma condição comum conhecida como conjuntivite. Se esta condição não é tratada, pode se estender a complicações mais sérias.
Como reconhecer Rosácea
Pequenas espinhas avermelhadas, algumas contendo pus aparecem na face. Isto pode ser acompanhado por vermelhidão persistente e desenvolvimento de muitos vasos sanguíneos finos na superfície da pele. Na maioria dos casos uma condição chamada rinofima, também pode se desenvolver. As glândulas sebáceas aumentam causando bulbões, nariz avermelhado e bochechas salientes. Um espessamento pode se desenvolver na metade inferior do nariz e perto das bochechas. Rinofima ocorre mais comumente em homens.
Quem tem predisposição a ter Rosácea
Adultos de pele clara entre idade de 30 a 50 anos podem desenvolver rosácea, mas pode afetar homens e mulheres, inclusive crianças. Pode ser associado com a menopausa, em mulheres pode ser mais frequente do que em homens e pode ter relação com os cosméticos. A vermelhidão exagerada pode aparecer em momentos de embaraçamento ou tensão.
Dicas para pacientes com Rosácea
– Evitar substâncias que pioram o quadro, substâncias quentes, alimentos condimentados, cafeína e bebidas alcoólicas que podem fazer a face avermelhar. É importante notar que embora o álcool possa piorar a rosácea, a condição pode ser tão severa quanto para aquela pessoa que não bebe nada, então a rosácea não pode ser relacionada diretamente com o alcoolismo.
– Usar protetor solar, sempre que possível e limitar a exposição solar. Usar chapéu e proteção solar de amplo espectro e FPS alto, reaplicar a cada 2 horas.
– Evitar extremos de temperatura tanto de calor quanto de frio que podem exacerbar os sintomas da rosácea.
– Exercitar-se em lugares arejados e não superaqueça o corpo.
– Evitar coçar ou friccionar a face.
– Evitar cosméticos e produtos faciais que contenha álcool.
– Usar spray de cabelos com cuidado, evitando contato com a face.
– Anotar episódios de vermelhidão da face, relacionando o ocorrido com atividades feitas, produtos usados, ou outros fatores desencadeantes.
TRATAMENTO
Muitas pessoas com rosácea não reconhecem esta condição nos seus estágios iniciais. Identificar a doença é o primeiro passo para seu controle. O auto-diagnóstico e tratamentos não são recomendados, pois alguns produtos podem fazer o problema piorar.
Dermatologistas normalmente recomendam uma combinação de tratamentos para o paciente. Estes tratamentos devem parar a progressão da rosácea e em alguns casos revertê-la.
Cremes, loções, sabonetes e géis que contém vários antibióticos tópicos, como metronidazol, sulfacetamida, peróxido de benzoíla e retinóides podem ser prescritos. A melhora pode ser vista nas primeiras 3 a 4 semanas de tratamento. A grande melhora é geralmente observada em 2 meses.
Antibióticos orais tendem a produzir resultados mais rápidos que as medicações tópicas. Cremes de corticóides podem reduzir a vermelhidão da rosácea, entretanto, não devem ser usados por mais que 2 semanas, porque podem causar afinamento da pele e efeito rebote caso forem descontinuados de maneira incorreta. É melhor usar cremes apenas sob orientação de um dermatologista.
A vermelhidão persistente pode ser tratada com pequenas agulhas elétricas ou por laser para destruir os poros e vasos dilatados. Cosméticos também são úteis. Maquiagens ajudam a disfarçar a vermelhidão.
A rinofima é usualmente tratada com cirurgia. O excesso pode ser cuidadosamente removido com bisturi, laser ou eletrocirurgia. A dermoabrasão é um método cirúrgico que remove as camadas superficiais da pele e ajuda a melhorar o aspecto do tecido cicatricial. A chave para o tratamento com sucesso da rosácea são o diagnóstico e tratamento precoces. É importante seguir todas as instruções do dermatologista, pois se não tratadas adequadamente, a rosácea pode tornar-se pior e pode ser mais difícil tratá-la posteriormente.
Urticária
O QUE É?
Urticária são lesões vermelhas e inchadas, como vergões, que aparecem na pele rapidamente e coçam muito. O nome da lesão é urtica. Elas podem ser pequenas, isoladas ou se juntar e formar grandes placas vermelhas, com desenhos e formas variadas, sempre acompanhado de coceira. Pode aparecer em qualquer área do corpo. Normalmente as lesões mudam de lugar e algumas vão sumindo e outras aparecendo. Cada lesão que aparece dura menos de 24 horas e some completamente, sem deixar marcas. Pode ocorrer várias vezes ao dia ou aparecer sempre no mesmo horário, por exemplo, ao acordar, durante a tarde ou à noite. A coceira costuma ser muito intensa e atrapalha a vida, o trabalho e o sono.
Pode ocorrer inchaço (edema) nos lábios, pálpebras, língua, garganta, genitais, mãos e pés. Esse inchaço é chamado de angioedema, que, assim como a urticária, regride e some sem deixar marcas. O angioedema pode ser acompanhado, ou não, de falta de ar, dor abdominal ou dor para engolir. Essa forma mais grave pode levar ao risco de vida.
A urticária que melhora até 6 semanas é chamada de urticária aguda. Quando dura mais que 6 semanas é chamada de urticária crônica. Pode ocorrer em qualquer idade, sendo mais comum em adolescentes e adultos jovens.
O que causa?
Algumas causas comuns que desencadeiam a urticária são medicamentos (antibióticos, analgésicos, anti-inflamatórios, vitaminas etc.), alimentos (corantes, conservantes e aditivos), infecções (bactérias, vírus e parasitas), estímulos físicos (calor, sol, frio, fricção e vibração), picada de insetos, doenças endócrinas (tireoidites) ou reumatológicas (lúpus eritematoso), doenças malignas (linfomas e tumores) e, em muitas vezes, a causa não é determinada.
Quando é desencadeada a urticária, ocorre uma reação na qual substâncias são liberadas e irão causar o edema e a coceira na pele. A principal delas é a histamina.
Sintomas e sinais:
O sintoma mais comum é a coceira (também chamado de prurido), mas as lesões podem tem a sensação de ardor ou queimação.
As lesões (urticas) vermelhas e inchadas podem ter desde milímetros a centímetros de tamanho, estar isoladas ou se juntar formando placas extensas. Localizam-se em algumas regiões do corpo ou podem atingir quase toda a pele (chamada de urticária gigante). A forma das lesões é variada, pode ter contornos em arcos, em círculos, vergões, formando desenhos irregulares e estranhos. A duração das urticas é breve, algumas vão sumindo após algumas horas, enquanto outras vão surgindo. Cada lesão permanece no máximo 24 horas desde seu aparecimento. Quando regridem, não deixam marcas e desaparece também a coceira. Os sinais e sintomas da urticária podem reaparecer a qualquer momento, durante horas, dias ou meses.
No angioedema ocorre inchaço rápido, intenso e localizado, que atinge normalmente pálpebras, lábios, língua e garganta, algumas vezes dificultando a respiração, constituindo risco de vida. As lesões de angioedema podem durar mais de 24 horas.
Existe uma complicação chamada anafilaxia em que a reação alérgica envolve todo o corpo, determinando náuseas, vômitos, queda da pressão arterial, edema de glote (garganta) com dificuldade para respirar. É grave e necessário o atendimento de emergência.
Diagnóstico:
O diagnóstico da urticária e do angioedema são feitos principalmente pela história detalhada da doença e pelos sinais e sintomas que o paciente apresenta.
Alguns exames laboratoriais, como de sangue, fezes e urina, são solicitados para tentar identificar a causa da urticária ou encontrar doenças associadas, mas muitas vezes a causa específica não é encontrada.
A biópsia da pele pode ser realizada em casos de difícil controle ou para diferenciar de outras doenças da pele.
Tratamento:
O principal tratamento da urticária é descobrir e afastar a causa quando possível. Evitar calor, bebidas alcoólicas e estresse que são fatores que pioram a irritação.
A dieta alimentar sem corantes, conservantes, embutidos (frios, salsicha etc.), enlatados, peixe e frutos do mar, chocolate, ovo, refrigerantes e sucos artificiais, costuma ajudar a melhorar mais rápido, evitando o reaparecimento das lesões durante o tratamento.
Medicações do tipo antialérgicos são indicados como primeira opção para o tratamento da urticária. Outras medicações como corticoesteroides e imunossupressores também podem ser utilizados, de acordo com a avaliação médica.
Casos graves de angioedema ou anafilaxia devem ser levados ao serviço de emergência.
O tratamento deve sempre ser indicado pelo médico dermatologista após estudo detalhado de cada caso. A automedicação pode prejudicar muito o tratamento e o controle da urticária.
Orientações finais:
Mesmo sem se descobrir a causa, a urticária é controlada em mais da metade dos casos entre seis meses até um ano. Em cinco anos, cerca de 90% dos pacientes estão sem a doença.
A melhor forma de evitar a urticária é afastar-se das causas conhecidas de alergia.
(Fonte: site Sociedade Brasileira de Dermatologia)
Verrugas
O QUE É?
Verrugas são proliferações benignas da pele causadas pelo papilomavírus humano (HPV). A infecção ocorre nas camadas mais superficias da pele ou mucosa, ativando o crescimento anormal das células da epiderme.
A transmissão do HPV ocorre por contato direto com pessoas e/ou objetos infectados. Pequenas feridas são necessárias para inoculação do HPV, motivo pelo qual as verrugas são mais comuns em áreas de traumas. É possível ocorrer autoinoculação por meio de pequenos ferimentos que servem de porta de entrada para o vírus, também a transmissão pelo contato sexual e pela via materno-fetal no momento do parto. Pacientes com baixa imunidade são os mais vulneráveis ao aparecimento de verrugas. O pico de incidência ocorre entre 12 e 16 anos.
Sintomas e diagnóstico
O aspecto da verruga varia de acordo com o local acometido. Costumam se apresentar sem sintomas, vegetantes, ásperas, da cor da pele, mas também podem ser planas, macias e escuras. As lesões clínicas decorrentes da infecção pelo HPV podem se apresentar de diferentes formas:
Verrugas vulgares
São os tipos mais comuns. Em geral, as lesões são pápulas irregulares, endurecidas e ásperas. Podem se apresentar como lesões isoladas ou agrupadas, em número variável. Encontram-se com frequência em áreas sujeitas a maior trauma, como mãos, dedos, cotovelos, joelhos e ao redor das unhas (verrugas periungueais).
Verrugas filiformes
Apresentam-se como projeções finas e alongadas, em geral isoladas ou pouco numerosas. Comumente surgem na face, pescoço, pálpebras e lábios, e é alta a incidência em pessoas mais velhas.
Verrugas planas
Apresentam-se como pequenas pápulas (“bolinhas”) acastanhadas ou amareladas, de no máximo 5 mm, cuja principal característica é apresentar uma superfície plana e lisa. Surgem com maior frequência na face e dorso das mãos de adolescentes.
Verrugas plantares
As verrugas localizadas nas plantas dos pés são muitas vezes confundidas com os calos. O peso que o corpo exerce sobre elas faz com que cresçam para dentro, o que provoca dor ao andar. A presença de um anel periférico espessado com pequenos pontos escuros no centro da lesão lembra a imagem de um “olho de peixe”, nome pelo qual são popularmente conhecidas.
Verrugas ano genitais
Apresentam-se como lesões vegetantes, úmidas, isoladas ou agrupadas, que lembram o aspecto de couve-flor (condiloma acuminado). Podem acometer a mucosa genital feminina e masculina, uretra, vagina, colo do útero, região perianal ou mucosa oral. Existem diferentes subtipos virais envolvidos na infeção genital, estando bem estabelecida a relação entre a infecção genital por alguns subtipos de HPV considerados de alto risco e o câncer genital, principalmente do colo do útero.
Tratamento
As verrugas podem involuir espontaneamente, dentro de meses, ou persistir por anos. Nas crianças geralmente curam-se sem necessidade de medicação, entretanto, por causa do risco de disseminação do vírus para outras pessoas e o surgimento de novas lesões no próprio indivíduo pela autocontaminação, seu tratamento é recomendado. Já nos adultos, as verrugas não costumam desaparecer sem tratamento. Existem diferentes modalidades terapêuticas que levam a destruição ou remoção das lesões. Cada tipo de verruga exige um tratamento diferenciado.
As verrugas anogenitais são as mais difíceis de serem tratadas, podendo ser nescessária uma combinação de tratamentos e muitas vezes cirurgias para a retirada das lesões. Por causa do risco de provocarem câncer, esse tipo deve ser tratado com muita atenção.
Prevenção
As vacinas contra o HPV estão indicadas para prevenção da infecção genital, reduzindo o risco de evolução para o câncer genital. É indicada para meninas a partir dos 9 anos, e por ser vacina preventiva, deve ser aplicada preferencialmente antes do início da vida sexual e está disponível nos postos de saúde. A vacina para meninos encontra-se, por enquanto, apenas disponível na rede particular.
(Fonte: site Sociedade Brasileira de Dermatologia)
Vitiligo
O QUE É?
O vitiligo é uma doença caracterizada pela perda da coloração da pele. As lesões formam-se devido à diminuição ou ausência de melanócitos (as células responsáveis pela formação da melanina, pigmento que dá cor à pele) nos locais afetados. As causas da doença ainda não estão claramente estabelecidas, mas fenômenos autoimunes parecem estar associados ao vitiligo. Além disso, alterações ou traumas emocionais podem estar entre os fatores que desencadeiam ou agravam a doença.
A doença é caracterizada por lesões cutâneas de hipopigmentação, ou seja, manchas brancas na pele com uma distribuição característica. O tamanho das manchas é variável.
O vitiligo possui diversas opções terapêuticas, que variam conforme o quadro clínico de cada paciente. O dermatologista é o profissional mais indicado para realizar o diagnóstico e tratamento da doença.
Importante: o vitiligo não é contagioso e não traz prejuízos a saúde física. No entanto, as lesões provocadas pela doença não raro impactam significativamente na qualidade de vida e na autoestima do paciente. Nesses casos, o acompanhamento psicológico pode ser recomendado.
SINTOMAS
A maioria dos pacientes de vitiligo não manifesta qualquer sintoma além do surgimento de manchas brancas na pele. Entretanto, em alguns casos, os pacientes relatam sentir sensibilidade e dor na área afetada.
A maior preocupação dos dermatologistas são os sintomas emocionais que os pacientes podem desenvolver em decorrência da doença. Por isso, em alguns casos, recomenda-se o acompanhamento psicológico, que pode ter efeitos bastante positivos nos resultados do tratamento.
Quando o vitiligo é detectado, o dermatologista pode classificá-lo por dois tipos:
Segmentar ou Unilateral
Manifesta-se apenas uma parte do corpo, normalmente quando o paciente ainda é jovem. Pelos e cabelos também podem perder a coloração.
Não segmentar ou Bilateral
É o tipo mais comum; manifesta-se nos dois lados do corpo, por exemplo, duas mãos, dois pés, dois joelhos. Em geral, as manchas surgem inicialmente em extremidades como mãos, pés, nariz, boca. Há ciclos de perda de cor e épocas em que a doença se desenvolve, e depois há períodos de estagnação. Estes ciclos ocorrem durante toda a vida; a duração dos ciclos e as áreas despigmentadas tendem a se tornar maiores com o tempo.
DIAGNÓSTICO
O diagnóstico do vitiligo é essencialmente clínico, pois as manchas hipopigmentadas têm geralmente localização e distribuição características. A biópsia cutânea revela a ausência completa de melanócitos nas zonas afetadas, exceto nos bordos da lesão, e o exame com lâmpada de Wood é fundamental nos pacientes de pele branca, para detecção das áreas de vitiligo.
As análises sanguíneas deverão incluir um estudo imunológico que poderá revelar a presença de outras doenças autoimunes como o lupus eritematoso sistémico e da doença de Addison. O histórico familiar também é considerado. Portanto, se há pessoas na família com vitiligo, é importante redobrar a atenção.
É bom salientar que o diagnóstico deve ser feito por um dermatologista. Ele irá determinar o tipo de vitiligo do paciente, verificar se há alguma doença autoimune associada e indicar a terapêutica mais adequada.
TRATAMENTO
O tratamento deve ser discutido com um dermatologista, conforme as características de cada paciente.
Dentre as opções terapêuticas está o uso de medicamentos que induzem a repigmentação das regiões afetadas. Também pode-se empregar tecnologias como o laser, bem como técnicas de cirúrgicas ou de transplante de melanócitos.
O tratamento do vitiligo é individualizado, e os resultados podem variar consideravelmente entre um paciente e outro. Por isso, somente um profissional qualificado pode indicar a melhor opção.
É importante lembrar que a doença pode ter um excelente controle com a terapêutica adequada e repigmentar completamente, sem nenhuma diferenciação de cor.
PREVENÇÃO
Não existem formas de prevenção do vitiligo. Como em cerca de 30% dos casos há um histórico familiar da doença, os parentes de indivíduos afetados devem realizar uma vigilância periódica da pele e recorrer ao dermatologista caso surjam lesões de hipopigmentação, a fim de detectar a doença precocemente e iniciar cedo a terapêutica.
Em pacientes com diagnóstico de vitiligo, deve-se evitar os fatores que possam precipitar o aparecimento de novas lesões ou acentuar as já existentes. Evitar o uso de vestuário apertado, ou que provoque atrito ou pressão sobre a pele, e diminuir a exposição solar. Controlar o estresse é outra medida bem-vinda.
(Fonte: site Sociedade Brasileira de Dermatologia)
Câncer de pele
O que é
O câncer da pele não melanoma é o mais prevalente no Brasil, com 134.170 novos casos previstos para 2013, segundo estimativas do Instituto Nacional de Câncer (INCA). Nos Estados Unidos, a Academia Americana de Dermatologia estima que haja dois milhões de casos novos a cada ano.
A doença é provocada pelo crescimento anormal e descontrolado das células que compõem a pele. Estas células se dispõem formando camadas e, de acordo com a camada afetada, definimos os diferentes tipos de câncer. Os mais comuns são os carcinomas basocelulares e os espinocelulares. Mais raro e letal que os carcinomas, o melanoma é o tipo mais agressivo de câncer da pele.
A radiação ultravioleta é a principal responsável pelo desenvolvimento de tumores cutâneos, e a maioria dos casos está associada à exposição excessiva ao sol ou ao uso de câmaras de bronzeamento.
Apesar da incidência elevada, o câncer da pele não-melanoma tem baixa letalidade e pode ser curado com facilidade se detectado precocemente. Por isso, examine regularmente sua pele e procure imediatamente um dermatologista caso perceba pintas ou sinais suspeitos.
Tipos de câncer de pele
Carcinoma basocelular (CBC)
É o mais prevalente dentre todos os tipos de câncer. O CBC surge nas células basais, que se encontram na camada mais profunda da epiderme (a camada superior da pele). Tem baixa letalidade, e pode ser curado em caso de detecção precoce.
Os CBCs surgem mais frequentemente em regiões mais expostas ao sol, como face,orelhas, pescoço, couro cabeludo, ombros e costas. Podem se desenvolver também nas áreas não expostas, ainda que mais raramente. Em alguns casos, além da exposição ao sol, há outros fatores que desencadeiam o surgimento da doença.
Certas manifestações do CBC podem se assemelhar a lesões não cancerígenas, como eczema ou psoríase. Somente um médico especializado pode diagnosticar e prescrever a opção de tratamento mais indicada.
O tipo mais encontrado é o nódulo-ulcerativo, que se traduz como uma pápula vermelha, brilhosa, com uma crosta central, que pode sangrar com facilidade.
Carcinoma espinocelular (CEC)
É o segundo mais prevalente dentre todos os tipos de câncer. Manifesta-se nas células escamosas, que constituem a maior parte das camadas superiores da pele. Pode se desenvolver em todas as partes do corpo, embora seja mais comum nas áreas expostas ao sol, como orelhas, rosto, couro cabeludo, pescoço etc. A pele nessas regiões normalmente apresenta sinais de dano solar, como enrugamento, mudanças na pigmentação e perda de elasticidade.
O CEC é duas vezes mais frequente em homens do que em mulheres. Assim como outros tipos de câncer da pele, a exposição excessiva ao sol é a principal causa do CEC, mas não a única. Alguns casos da doença estão associados a feridas crônicas e cicatrizes na pele, uso de drogas antirrejeição de órgãos transplantados e exposição a certos agentes químicos ou à radiação.
Normalmente, os CEC têm coloração avermelhada, e apresentam-se na forma de machucados ou feridas espessos e descamativos, que não cicatrizam e sangram ocasionalmente. Podem ter aparência similar a das verrugas também. Somente um médico especializado pode fazer o diagnóstico correto.
Melanoma
Tipo menos frequente dentre todos os cânceres da pele, com 6.130 casos previstos no Brasil em 2013 segundo o INCA, o melanoma tem o pior prognóstico e o mais alto índice de mortalidade. Embora o diagnóstico de melanoma normalmente traga medo e apreensão aos pacientes, as chances de cura são de mais de 90%, quando há deteção precoce da doença.
O melanoma, em geral, tem a aparência de uma pinta ou de um sinal na pele, em tons acastanhados ou enegrecidos. Porém, quando se trata de melanoma, a “pinta” ou o “sinal” em geral mudam de cor, de formato ou de tamanho, e podem causar sangramento. Por isso, é importante observar a própria pele constantemente, e procurar imediatamente um dermatologista caso detecte qualquer lesão suspeita.
Aliás, mesmo sem nenhum sinal suspeito, uma visita ao dermatologista ao menos uma vez por ano deve ser feita. Essas lesões podem surgir em áreas difíceis de serem visualizadas pelo paciente. Além disso, uma lesão considerada “normal” para você, pode ser suspeita para o médico.
Pessoas de pele clara, com fototipos I e II, têm mais risco de desenvolverem a doença, que também pode manifestar-se em indivíduos negros ou de fototipos mais altos, ainda que mais raramente. O melanoma tem origem nos melanócitos, as células que produzem melanina, o pigmento que dá cor à pele. Normalmente, surge nas áreas do corpo mais expostas à radiação solar.
Em estágios iniciais, o melanoma se desenvolve apenas na camada mais superficial da pele, o que facilita a remoção cirúrgica e a cura do tumor. Nos estágios mais avançados, a lesão é mais profunda e espessa, o que aumenta a chance de metástase para outros órgãos e diminui as possibilidades de cura. Por isso, o diagnóstico precoce é fundamental. Casos de melanoma metastático, em geral, apresentam pior prognóstico e dispõem de um número reduzido de opções terapêuticas.
A hereditariedade desempenha um papel central no desenvolvimento do melanoma. Por isso, familiares de pacientes diagnosticados com a doença devem se submeter a exames preventivos regularmente. O risco aumenta quando há casos registrados em familiares de primeiro grau.
SINAIS E SINTOMAS
O câncer da pele pode se assemelhar a pintas, eczemas ou outras lesões benignas. Assim, conhecer bem a pele e saber em quais regiões existem pintas faz toda a diferença na hora de detectar qualquer irregularidade. Somente um exame clínico feito por um médico especializado ou uma biópsia podem diagnosticar o câncer da pele, mas é importante estar sempre atento aos seguintes sintomas:
– Uma lesão na pele de aparência elevada e brilhante, translúcida, avermelhada, castanha, rósea ou multicolorida, com crosta central e que sangra facilmente;
– Uma pinta preta ou castanha que muda sua cor, textura, torna-se irregular nas bordas e cresce de tamanho;
– Uma mancha ou ferida que não cicatriza, que continua a crescer apresentando coceira, crostas, erosões ou sangramento.
Aqui você encontrará a metodologia indicada por dermatologistas para reconhecer as manifestações dos três tipos de câncer da pele: carcinoma basocelular, carcinoma espinocelular e melanoma. Para auxiliar na identificação dos sinais perigosos, basta seguir a Regra do ABCD. Mas, em caso de sinais suspeitos, procure sempre um dermatologista. Nenhum exame caseiro substitui a consulta e avaliação médica.
REGRA DO ABCD
ASSIMETRIA
Assimétrico: Maligno
Simétrico: Benigno
BORDA
Borda irregular: maligno
Borda regular: benigno
COR
Dois tons ou mais: maligno
Tom único: Benigno
DIMENSÃO
Superior a 6mm: provavelmente maligno
Inferior a 6mm: provavelmente benigno
TRATAMENTO
Todos os casos de câncer de pele devem ser diagnosticados e tratados precocemente, inclusive os de baixa letalidade, que podem provocar lesões mutilantes ou desfigurantes em áreas expostas do corpo, causando sofrimento aos pacientes.
Felizmente, há diversas opções terapêuticas para o tratamento do câncer da pele não-melanoma. A modalidade escolhida varia conforme o tipo e a extensão da doença, mas, normalmente, a maior parte dos carcinomas basocelulares ou espinocelulares pode ser tratada com procedimentos simples. Conheça os mais comuns:
Cirurgia excisional
Remoção do tumor com um bisturi, e também de uma borda adicional de pele sadia, como margem de segurança. Os tecidos removidos são examinados ao microscópio, para aferir se foram removidas todas as células cancerosas. A técnica possui altos índices de cura,e pode ser empregada no caso de tumores recorrentes.
Curetagem e eletrodissecção
Usadas em tumores menores, promovem a raspagem da lesão com uma cureta, enquanto um bisturi eletrônico destrói as células cancerígenas. Para não deixar vestígios de células tumorais, repete-se o procedimento algumas vezes. Não recomendáveis para tumores mais invasivos.
Criocirurgia
Promove a destruição do tumor por meio do congelamento com nitrogênio líquido, a -50 graus. A técnica tem taxa de cura menor do que a cirurgia excisional, mas pode ser uma boa opção em casos de tumores pequenos ou recorrentes. Não há cortes ou sangramentos. Também não é recomendável para tumores mais invasivos.
Cirurgia a laser
Remove as células tumorais usando o laser de dióxido de carbono ou erbium YAG laser. Por não causar sangramentos, é uma opção eficiente para aqueles que têm desordens sanguíneas.
Cirurgia Micrográfica de Mohs
O cirurgião retira o tumor e um fragmento de pele ao redor com uma cureta. Em seguida, esse material é analisado ao microscópio. Tal procedimento é repetido sucessivamente, até não restarem vestígios de células tumorais. A técnica preserva boa parte dos tecidos sadios, e é indicada para casos de tumores mal delimitados ou em áreas críticas.
Terapia Fotodinâmica (PDT)
O médico aplica um agente fotossensibilizante, como o ácido 5-aminolevulínico (5-ALA) nas células anormais. No dia seguinte,as áreas tratadas são expostas a uma luz intensa que ativa o 5-ALA e destrói as células tumorais, com mínimos danos aos tecidos sadios.
Além das modalidades cirúrgicas, a radioterapia, a quimioterapia, a imunoterapia e as medicações orais e tópicas são outras opções de tratamento para os carcinomas. Somente um médico especializado em câncer da pele pode avaliar e prescrever o tipo mais adequado de terapia.
Já no caso do melanoma, o tratamento varia conforme a extensão, agressividade e localização do tumor, bem como a idade e o estado geral de saúde do paciente. As modalidades mais utilizadas são a cirurgia excisional e a Cirurgia Micrográfica de Mohs.
Na maioria dos casos, o melanoma metastático não tem cura, por isso é importante detectar e tratar a doença o quanto antes. A partir de 2010, após décadas sem novidades nesse segmento, surgiram novos medicamentos orais que aumentaram significativamente a sobrevida de pacientes com doença disseminada, e vêm sendo apontada com uma alternativa promissora para os casos de melanoma avançado.
(Fonte : site Sociedade Brasileira de Dermatologia)
Como prevenir?
Evitar a exposição excessiva ao sol e proteger a pele dos efeitos da radiação UV são as melhores estratégias para prevenir o melanoma e outros tipos de tumores cutâneos.
Como a incidência dos raios ultravioletas está cada vez mais agressiva em todo o planeta, as pessoas de todos os fototipos devem estar atentas e se protegerem quando expostas ao sol. Os grupos de maior risco são os do fototipo I e II, ou seja: pele clara, sardas, cabelos claros ou ruivos e olhos claros. Além destes, os que possuem antecedentes familiares com histórico da doença, queimaduras solares, incapacidade para bronzear e pintas também devem ter atenção e cuidados redobrados.
A Sociedade Brasileira de Dermatologia recomenda que as seguintes medidas de proteção sejam adotadas:
– Usar chapéus, camisetas e protetores solares.
– Evitar a exposição solar e permanecer na sombra entre 10 e 16h (horário de verão).
– Na praia ou na piscina, usar barracas feitas de algodão ou lona, que absorvem 50% da radiação ultravioleta. As barracas de nylon formam uma barreira pouco confiável: 95% dos raios UV ultrapassam o material.
– Usar filtros solares diariamente, e não somente em horários de lazer ou diversão. Utilizar um produto que proteja contra radiação UVA e UVB e tenha um fator de proteção solar (FPS) 30, no mínimo. Reaplicar o produto a cada duas horas ou menos, nas atividades de lazer ao ar livre. – – Ao utilizar o produto no dia-a-dia, aplicar uma boa quantidade pela manhã e reaplicar antes de sair para o almoço.
– Observar regularmente a própria pele, à procura de pintas ou manchas suspeitas.
– Consultar um dermatologista uma vez ao ano, no mínimo, para um exame completo.
– Manter bebês e crianças protegidos do sol. Filtros solares podem ser usados a partir dos seis meses.
Fotoproteção
A exposição à radiação ultravioleta (UV) tem efeito cumulativo e penetra profundamente na pele, sendo capaz de provocar diversas alterações, como o bronzeamento e o surgimento de pintas, sardas, manchas, rugas e outros problemas. A exposição solar em excesso também pode causar tumores benignos (não cancerosos) ou cancerosos, como o carcinoma basocelular, o carcinoma espinocelular e o melanoma.
Na verdade, a maioria dos cânceres da pele está relacionada à exposição ao sol, por isso todo cuidado é pouco. Ao sair ao ar livre procure ficar na sombra, principalmente no horário entre as 10h e 16h, quando a radiação UVB é mais intensa. Use sempre protetor solar com fator de proteção solar (FPS) de 30 ou maior. Cubra as áreas expostas com roupas apropriadas, como uma camisa de manga comprida, calças e um chapéu de abas largas. Óculos escuros também complementam as estratégias de proteção.
Sobre os protetores solares (fotoprotetores)
Os fotoprotetores, também conhecidos como protetores solares ou filtros solares, são produtos capazes de prevenir os males provocados pela exposição solar, como o câncer da pele, o envelhecimento precoce e a queimadura solar.
O fotoprotetor ideal deve ter amplo espectro, ou seja, ter boa absorção dos raios UVA e UVB, não ser irritante, ter certa resistência à água, e não manchar a roupa. Eles podem ser físicos ou inorgânicos e/ou químicos ou orgânicos. Os protetores físicos, à base de dióxido de titânio e óxido de zinco, se depositam na camada mais superficial da pele, refletindo as radiações incidentes. Eles não eram bem aceitos antigamente pelo fato de deixarem a pele com uma tonalidade esbranquiçada, mas Isso tem sido minimizado pela coloração de base de alguns produtos. Já os filtros químicos funcionam como uma espécie de “esponja” dos raios ultravioletas, transformando-os em calor.
Radiação UVA e UVB
Um fotoprotetor eficiente deve oferecer boa proteção contra a radiação UVA e UVB. A radiação UVA tem comprimento de onda mais longo e sua intensidade pouco varia ao longo do dia. Ela penetra profundamente na pele, e é a principal responsável pelo fotoenvelhecimento e pelo câncer da pele. Já a radiação UVB tem comprimento de onda mais curto e é mais intensa entre as 10h e 16h, sendo a principal responsável pelas queimaduras solares e pela vermelhidão na pele.
Um fotoprotetor com fator de proteção solar (FPS) 2 até 15 possui baixa proteção contra a radiação UVB; o FPS 15-30 oferece média proteção contra UVB, enquanto os protetores com FPS 30-50, oferecem alta proteção UVB e o FPS maior que 50, altíssima proteção UVB. Pessoas de pele clara, que se queimam sempre e nunca se bronzeiam, geralmente aqueles com cabelos ruivos ou loiros e olhos claros, devem usar protetores solares com FPS 15, no mínimo.
Já em relação aos raios UVA, não há consenso quanto à metodologia do fator de proteção. Ele pode ser mensurado em estrelas, de 0 a 4, onde 0 é nenhuma proteção e 4 é altíssima proteção UVA, ou em números: < 2, não há proteção UVA; 2-4 baixa proteção; 4-8 média proteção, 8-12 alta proteção e > 12 altíssima proteção UVA. Procure por esta classificação ou por valor de PPD nos rótulos dos produtos.
Como escolher um fotoprotetor?
Em primeiro lugar, devemos verificar o FPS, quanto é proteção quanto aos raios UVA, e tambémse o produto é resistente ou não a água. A nova legislação de filtros solares exige que tudo que o produto anunciar no rótulo, deve ter testes comprovando a eficácia. Outra mudança é que o valor do PPD que mede a proteção UVA deve ser sempre no mínimo metade do valor do Filtro solar. Isso porque se sabe que os raios UVA também contribuem para o risco de câncer de pele.
O “veículo” do produto– gel, creme, loção, spray, bastão – também tem de ser considerado, pois isso ajuda na prevenção de acne e oleosidade comuns quando se usa produtos inadequados para cada tipo de pele. Pacientes com pele com tendência a acne devem optar por veículos livres de óleo ou gel creme. Já aqueles pacientes que fazem muita atividade física e que suam bastante, devem evitar os géis, pois saem facilmente.
Como aplicar o fotoprotetor?
O produto deve ser aplicado ainda em casa, e reaplicado ao longo do dia a cada 2 horas, se houver muita transpiração ou exposição solar prolongada. É necessária aplicar uma boa quantidade do produto, equivalente a uma colher de chá rasa para o rosto e três colheres de sopa para o corpo, uniformemente, de modo a não deixar nenhuma área desprotegida. O filtro solar deve ser usado todos os dias, mesmo quando o tempo estiver frio ou nublado, pois a radiação UV atravessa as nuvens.
É importante lembrar que usar apenas filtro solar não basta. É preciso complementar as estratégias de fotoproteção com outros mecanismos, como roupas, chapéus e óculos apropriados. Também é importante consultar um dermatologista regularmente para uma avaliação cuidadosa da pele, com a indicação do produto mais adequado.
Bronzeamento artificial e saúde
Uma Resolução da Agência Nacional de Vigilância Sanitária (ANVISA) publicada em dezembro de 2009 proibiu a prática de bronzeamento artificial por motivações estéticas no Brasil. Foi o primeiro país no mundo a tomar medidas tão restritivas em relação ao procedimento. Desde então, outras nações com incidência elevada de câncer da pele, como Estados Unidos e Austrália, também tomaram medidas para dificultar a realização do procedimento.
As câmaras de bronzeamento artificial trazem riscos comprovados à saúde, e em 2009 foram reclassificadas como agentes cancerígenos pela Organização Mundial de Saúde (OMS), no mesmo patamar do cigarro e do sol. A prática de bronzeamento artificial antes dos 35 anos aumenta em 75% o risco de câncer da pele, além de acelerar o envelhecimento precoce e provocar outras dermatoses.
A Sociedade Brasileira de Dermatologia posiciona-se veementemente favorável à proibição da prática do bronzeamento artificial para fins estéticos em virtude dos prejuízos que causa à população. O câncer da pele é o tipo mais comum no Brasil, e a prevalência cresce anualmente, o que só reforça a necessidade de apoiarmos todas as medidas que favoreçam a prevenção.
Se você tem interesse em fazer bronzeamento artificial, não esqueça: qualquer estabelecimento no Brasil que ofereça esse procedimento com motivações estéticas atua de forma irregular e está sujeito a fechamento e outras penalidades. Não compactue com uma prática proibida, que pode comprometer seriamente a saúde. Aceite o tom da sua pele como ele é. Pele bonita é pele saudável.
(Fonte : site Sociedade Brasileira de Dermatologia)
Dermatologia Cosméstica
Toxina Butolinica
Injeções neuromoduladoras de toxina botulínica tipo A podem melhorar linhas de expressão, rugas profundas entre as sobrancelhas, perto do nariz, na testa e nos cantos dos olhos (pés de galinha). Esse tratamento também previne de se formem novas rugas.
A toxina é aplicada diretamente no músculo responsável pela formação da linha ou ruga de expressão, causando seu relaxamento temporário e conferindo ao rosto uma aparência mais calma, rejuvenescida e agradável. O tratamento é bem tolerado, rápido e a recuperação é mínima. Resultados da aplicação se iniciam cerca de dois a três dias após a aplicação, podendo-se observar aparecimento mais tardio em cinco a sete dias.
O efeito da toxina no músculo perdura por cerca de três a quatro meses até que desaparece gradativamente e a ação muscular retorna. Com aplicações em intervalos regulares, pode ocorrer de o músculo enfraquecer, dessa forma, as aplicações passam a durar mais tempo.
Alguns efeitos colaterais permanecem por cerca de três a sete dias após o procedimento.
Existem no mercado várias marcas da toxina como o Botox®, Dysport®, Prosigne®, Xeomin® e Botulift®.
Outras indicações do uso da toxina são para o tratamento da transpiração excessiva das axilas ou nas palmas das mãos e plantas dos pés, além da correção de assimetrias faciais e blefaroespasmo.
Acido Hialurônico
O preenchimento é um procedimento realizado para repor o volume da face, melhorar seus contornos e formas, bem como reparar as imperfeições adquiridas ao longo da vida, como as cicatrizes.
O ácido hialurônico é o principal preenchedor utilizado hoje, o corpo humano fabrica esta substância, capaz de manter as formas e contornos, mas essa produção cai com o passar dos anos.
O resultado é imediatamente visível na área tratada. Aumento do volume dos lábios, intensificação do contorno dos lábios, desaparecimento das rugas, preenchimento das dobras ou depressão profunda. Os resultados duram por um longo tempo (entre nove a 12 meses).
Após a aplicação do produto, a área pode ficar levemente avermelhada e inchada.
Contraindicações e uso de medicação rotineira devem ser informados ao médico. O risco de alergias é raro.
Os preenchedores são usados em combinação com outros procedimentos para melhorar o resultado final, como o uso de toxina botulínica e de peelings.
Peeling Quimico
O peeling químico consiste na aplicação tópica de determinadas substâncias químicas capazes de provocar reações que vão desde de uma leve descamação até necrose da derme, com remoção da pele em diferentes graus. Isso significa que haverá descamação e troca da pele, atuando no tratamento de manchas, acne, melasma, melhora das cicatrizes e do envelhecimento cutâneo.
Quando bem indicado o peeling pode promover resultados excepcionais, principalmente no fotoenvelhecimento. O peeling é realizado, preferencialmente, no inverno, para que o excesso de sol não atrapalhe a recuperação da pele.
Os peelings químicos também podem ser feitos no corpo, como: pescoço, colo, braço e mãos, respeitando as restrições e características de cada local. A pele do corpo tem maior dificuldade na cicatrização e podem ocorrer mais complicações. Ospeelings são classificados, conforme a sua capacidade de penetração superficial, médio e profundo.
Bons resultados podem ser obtidos com vários peelings superficiais seriados, realizados a pequenos intervalos. A descamação subsequente costuma ser fina e não chega a atrapalhar o dia-a-dia, podendo a pessoa voltar à sua vida normal no dia seguinte. Os peelings superficiais melhoram a textura da pele, clareiam manchas e atenuam rugas finas, além de estimular a renovação do colágeno que dá melhor firmeza à pele. Os mais utilizados são a base de ácido retinóico, ácido glicólico e ácido salicílico.
Já os peelings químicos médios provocam descamação mais espessa e escura, necessitando de sete a quinze dias para retorno à vida normal, porém são mais indicados quando a pele já apresenta manchas, asperezas como as ceratoses (lesões pré-cancerosas) e rugas mais pronunciadas. Os peelings médios renovam a camada superficial da pele, clareando manchas e alterações de superfície da pele, como rugas, algumas cicatrizes de acne e as ceratoses.
Habitualmente é utilizado o ácido tricloroacético associado à solução de Jessner.
Os peelings químicos profundos são bem mais agressivos do que os demais, provocam a formação de muitas crostas e o pós-peeling exige cautela e uso de curativos onde a recuperação pode durar até um mês. No entanto, os resultados são muito bons, com renovação importante da pele e diminuição até mesmo de rugas profundas, como as rugas ao redor da boca e dos olhos. O peeling de fenol é o peeling profundo mais conhecido. Este método deve ser feito após diálogo intenso entre o médico e o paciente.
Cuidados especiais pré e pós peelings são necessários em todos os tipos do procedimento.
Microagulhamento

O microagulhamento é um tratamento em que são usadas diversas agulhas esterilizadas e de aço cirúrgico, que pode inclusive estar dispostas em um rolo (que tem, em média, 200 agulhas), para facilitar sua aplicação. Esse rolo é aplicado na pele, provocando pequenas punturas, que aumentarão a vasodilatação, estimularão a formação de colágeno e também aumentam a absorção de alguns medicamentos direto na pele, o chamado drug delivery.
Dessa forma, o microagulhamento pode ser usado para diversos problemas de pele, como envelhecimento, flacidez, cicatrizes de acne ou queimaduras, estrias, alguns tipos de calvice e manchas na pele (como o melasma, por exemplo).
Skinbooster - Hidratação Injetável
A hidratação injetável é um procedimento que visa injetar ácido hialurônico (em reologia específica e mais fluida) de forma superficial na pele. O objetivo deste tratamento, diferentemente do preenchimento, não é volumizar, mas sim promover uma hidratação profunda da pele, com a melhora da textura cutânea e de linhas finas. O procedimento pode ser feito ao redor dos olhos, lábios, face pescoço, colo, mãos e em outras partes do corpo. Também pode ser utilizado para cicatrizes profundas de acne.
O tratamento é praticamente indolor e não retira o paciente de suas atividades normais. Geralmente são indicadas 3 sessões, com um intervalo de 30 dias entre elas.
Indicações: Além de atenuar linhas finas e rugas, este tratamento ajuda a devolver a elasticidade e o brilho da pele, assim, pacientes que sofrem com o ressecamento excessivo, com a falta de firmeza, de maciez e viço podem apostar neste tratamento.
Bioestimuladores ( Sculptra e Radiesse)
Os bioestimuladores cutâneos são componentes que, ao serem injetados na pele, estimulam a produção de colágeno e elastina pelo organismo, promovendo a melhora da textura e o aumento da firmeza e espessura da pele. Existem diversas substâncias bioestimuladoras, com objetivos diferentes e indicações específicas. Atualmente, os bioestimuladores mais comuns são o ácido poli-L lático (Sculptra) e a hidroxiapatita de cálcio (Radiesse).
De forma geral, estes dois componentes provocam um processo inflamatório local subclínico que induz a formação do colágeno no tecido cutâneo. Enquanto o ácido poli-L lático se apresenta em pó, sendo necessário diluí-lo em consultório, a hidroxiapatita de cálcio já se apresenta em uma solução envasada, pronta para ser injetada. A grande diferença entre as duas substâncias é que a hidroxiapatita de cálcio, além de estimular colágeno, também consegue dar volume à área tratada, o que a faz ser uma boa opção para tratar regiões como as mãos envelhecidas ou um rosto que já sofre com a falta de volume natural.
Só o dermatologista pode avaliar quais os melhores bioestimuladores cutâneos a serem usados em cada caso.
Indicações: o tratamento utilizando bioestimuladores cutâneos é indicado para pacientes que sofrem a flacidez cutânea no rosto e no corpo, ou que desejam preveni-la. O tempo médio de duração dos bioestimuladores é de 2 anos.
Ultraformer - Ultrassom microfocado e macrofocado
O Ultraformer III é um equipamento inovador de última geração que auxilia no tratamento dermatológico. Trata-se de uma tecnologia que pode amenizar os sinais do tempo na pele.
Através da tecnologia de Ultrassom Microfocado e Macrofocado, o Ultraformer III consegue tratar flacidez corporal e facial sem a necessidade de procedimentos invasivos, estimulando a produção e o remodelamento de colágeno de forma preventiva e natural.
Além disso, atua na ancoragem muscular, proporcionando efeito de lifting facial imediato.
O Ultraformer III também é capaz de tratar as células de gordura localizada, principalmente em regiões corporais. Ele atinge a capa de gordura abaixo da pele, provocando a destruição de células de gordura.
Capaz de gerar um calor de até 65°C na área tratada, causa microlesões no tecido, ativando o sistema local de cicatrização e reparação tecidual, o que induz a formação de um novo colágeno.
Como este procedimento é possível atingir camadas mais profundas da pele, até a fáscia muscular, o qual estimula mais colágeno que procedimentos mais superficiais.
Na face e pescoço utilizamos a tecnologia do ultrassom microfocado, para controle da flacidez com melhora do contorno e efeito lifting.
Na região corporal utilizamos o ultrassom macrofocado, tratando a flacidez e reduzindo a gordura localizada, como por exemplo a que se encontra no abdômen e na região interna das coxas. Podendo ser tratados também o joelho, gordurinha do sutiã, culote e flancos.
Em alguns casos, o paciente pode apresentar leve vermelhidão e inchaço nas áreas tratadas, variando de algumas horas até alguns dias.
As contraindicações são para pacientes com grande quantidade de gordura ou flacidez excessiva. Outros casos onde o processo deve ser evitado são em pessoas com doenças de pele aguda e crônica. Nos pacientes com lesões ativas de herpes labial , por exemplo, o procedimento está contraindicado. Já em pacientes sem lesão, mas que apresentam histórico positivo de herpes, a profilaxia é necessária.
Laser Picoway
Laser indicado para o controle de manchas, incluindo o melasma e as olheiras, sendo também eficiente na remoção de tatuagem, tratamento de estrias e para promover o rejuvenescimento.
Considerado o laser mais rápido do mundo, é uma tecnologia de alto nível de precisão, não agride a superfície da pele nem provoca aquecimento do local da aplicação, resultando em uma recuperação mais rápida e confortável ao paciente.
O Picoway® é um avanço tecnológico para tratar manchas provocadas por fatores externos e também para controle do melasma e olheiras do tipo pigmentadas. Por ser um laser ultrarrápido ele assegura menos sessões e maior eficácia do tratamento.
Da mesma forma que atua em pigmentos naturais da pele, o laser faz a remoção de tatuagens, tanto coloridas quanto pretas, e um dos seus grandes diferenciais é o fato de ele poder ser aplicado em pessoas com qualquer cor de pele. Por trabalhar com fluências menores ele se torna bastante seguro e praticamente indolor.
Para tratamentos que promovam o rejuvenescimento da pele, o equipamento conta com uma tecnologia exclusiva, chamada RESOLVE – Fracionada Holográfica. Com ela, promovemos o rejuvenescimento não ablativo, sem aquecimento no local, o que preserva a pele, provoca menos dor e downtime.
Luz intensa pulsada
Atualmente, a luz pulsada é um dos procedimentos mais usados no mundo para rejuvenescimento da pele, com alto grau de satisfação e aprovado pelos órgãos reguladores de saúde do Brasil, Europa e nos Estados Unidos.
Quando aplicado na pele, a tecnologia promove um rejuvenescimento global, melhorando as rugas finas, manchas e textura da pele. É indicado, também, para o tratamento de lesões vasculares (vasinhos) e ainda atua como auxiliar no tratamento de rosácea e acne.
O número de sessões necessárias depende da indicação, em média, são realizadas três sessões, com intervalo de 30 dias entre elas.
Após o tratamento a pele pode ficar avermelhada e com leve ardor, esse é um efeito esperado e normal. A aplicação de filtro solar é fundamental a cada três horas, no intervalo entre as sessões de luz pulsada.
Laser fracionado ablativo
É um tratamento muito utilizado na dermatologia e tem o objetivo de promover o rejuvenescimento facial com amenização de rugas profundas, melhora de textura e coloração da pele, melhora de cicatrizes, inclusive de acne e tratamento das estrias.
O número de sessões varia de acordo com o problema a ser tratado, variando de 1 a 5 sessões com intervalos de 45 a 60 dias. Seu uso não é indicado para peles morenas, negras e bronzeadas.
Durante o tratamento pode haver sensação de ardor e queimação que pode durar algumas horas após o término do procedimento. Para ser mais confortável podemos lançar mão de anestésicos e analgésicos.
Dermatologia Cirúrgica
Biópsia
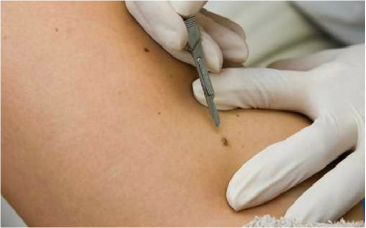
A biópsia é um procedimento em que um pequeno fragmento da pele ou da mucosa é retirado para análise patológica, com o objetivo de diagnosticar uma doença da pele, seja ela um tumor ou um outro tipo de dermatose.
Há dois tipos principais de biopsias da pele: por “shaving”, quando o dermatologista utiliza uma lâmina ou um bisturi especial para retirar uma pequena amostra da pele, deixando uma cicatriz achatada, e por “punch”, em que se utiliza um aparato redondo e cortante que entra na pele, retirando uma coluna de tecido. A espessura de tecido retirado irá depender da região do corpo. A pequena peça retirada é enviada ao laboratório de patologia.
Também é possível realizar a biopsia cirúrgica, em que toda a área retirada é enviada para o exame e o local, em geral, é suturado com mais de um ponto. Esses casos são reservados para lesões tumorais e doenças que atingem a área mais profunda da pele.
Eletrocauterização
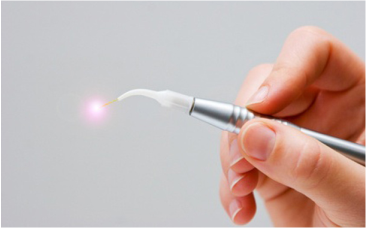
Eletrocauterização é um procedimento seguro, que é rotineiramente utilizado na cirurgia para remover um tecido indesejado ou prejudicial, podendo ser lesões benignas ( exemplos são as ceratoses seborreicas e hiperplasias sebáceas) ou alguns tipos de câncer de pele. Ele também pode ser usado para queimar e selar os vasos sanguíneos, o que ajuda a reduzir ou parar a hemorragias.
Na eletrocauterização a lesão é carbonizada por eletricidade e calor. O material pode ser coletado e mandado para análise patológica ou não. A recuperação é rápida, normalmente o paciente retoma as suas atividades no mesmo dia.
Cauterização Quimica
A cauterização química envolve a aplicação de uma substância cáustica ou ácida sobre uma lesão, com o objetivo de removê-la. Após a aplicação do produto, a lesão fica esbranquiçada e pode arder. Ao redor do local tratado a pele pode ficar vermelha, irritada e até inchada. Nos dias subsequentes, a área escurece e fica enrijecida, devido à morte das células. Duas semanas após o procedimento, as crostas que se formam sobre a lesão são eliminadas. Normalmente, usa-se a técnica para tratar queratoses actínicas, queratoses seborreicas, verrugas virais, granuloma piogênico (área sangrante que pode surgir após um trauma ou machucado na pele ou mucosa), entre outros problemas. Podem ser necessárias várias sessões, a depender do tipo de lesão tratada.
O tipo de substância utilizada pode levar a um aspecto diferente, com coloração amarelada, em vez de esbranquiçada. A substância mais utilizada é o ácido tricloroacético, mas outros ácidos podem ser utilizados, a critério médico e de acordo com a doença em questão. O hidróxido de potássio é outra substância que pode ser utilizada, notadamente no tratamento do molusco contagioso, conforme a avaliação do dermatologista.
Curetagem

Consiste na remoção de lesões cutâneas através da raspagem com um instrumento chamado cureta.
Para o tratamento de lesões pequenas, na maioria das vezes não é necessário anestesia ou utiliza-se apenas cremes anestésicos aplicados com antecedência de 1 hora, pois o procedimento é rápido e realizado de um só golpe. Um de seus usos mais frequentes é no tratamento do molusco contagioso.
Em lesões maiores é necessário anestesia. Nestes casos, geralmente se faz primeiro uma eletrocoagulação e a curetagem é utilizada para remoção do tecido eletrocoagulado e de células que possam ter escapado da eletrocoagulação. O procedimento deixa uma ferida superficial que exige cuidados para a correta cicatrização.
Excisão Cirúrgica

A excisão é um procedimento realizado para remover completamente uma lesão da pele. É feito com anestesia local e normalmente é uma técnica ambulatorial. O dermatologista, ao medir a área a ser removida, inclui uma margem de segurança. Em seguida, limpa a região tratada e aplica uma injeção com anestésico local e vaso constritor. A lesão é removida com bisturi até a camada gordurosa da pele, e o profissional se certifica de que todo o material foi retirado. Este será enviado para análise patológica. Após a retirada de todo o material o médico sutura o local para melhor cicatrização.